Что дает ОСМС казахстанцам? Разбираемся в системе медстрахования
Что дает ОСМС казахстанцам?
https://tengrinews.kz/specials/osms/
ОСМС
Что нужно и важно знать?
https://tengrinews.kz/article/chto-nujno-i-vajno-znat-ob-osms-2668/
ОСМС
Диагностика
https://tengrinews.kz/article/analizyi-diagnostika-lekarstva-polojeno-sisteme-osms-2669/
Что положено казахстанцам в рамках ОСМС
https://tengrinews.kz/article/analizyi-diagnostika-lekarstva-polojeno-sisteme-osms-2669/
Что нужно и важно знать об ОСМС
https://www.instagram.com/p/DC3g9B_CGYm/

ТОП ВОПРОСОВ ПО ОСМС ОТ ИП
В последнее время участились вопросы от индивидуальных предпринимателей, которые должны оплачивать взносы на ОСМС, как и другие обязательные платежи. В Фонде подготовили разъяснения по наиболее популярным темам обращений.
- Сколько нужно платить ИП на обязательное социальное медицинское страхование в 2024 году?
Индивидуальные предприниматели и граждане, занимающиеся частной практикой, наряду с другими социальными отчислениями платят фиксированные взносы на ОСМС. Размер взносов составляет 5% от 1,4-кратного размера МЗП, то есть 5% * (85 000 * 1,4) = 5 950 тенге (в 2024 году).
- Как ИП платит на ОСМС в качестве работодателя?
Если у ИП есть наемные работники, то за них необходимо оплачивать:
- отчисления в размере 3% от заработной платы работников, но не более 25 500 тенге (от 10 МЗП, т.е. 850 000 тенге в 2024 году), за счет работодателя;
- взносы в размере 2% от заработной платы работников, но не более 17 000 тенге (от 10 МЗП), за счет доходов работника.
Перечислить платеж на ОСМС можно через любое отделение или мобильное приложение банка, кассы АО «Казпочта». Код назначения платежа (КНП): отчисления – 121, взносы – 122.
- Платит ли взносы на ОСМС индивидуальный предприниматель, одновременно являющийся наемным работником?
Да, поскольку того требует Закон «Об ОСМС» (пункты 3 и 5 статьи 28). То есть он оплачивает взнос как ИП (5 950 тенге), а также 2% от своей заработной платы в качестве наемного работника.
Освободить от уплаты взносов ИП может только официальное приостановление его деятельности или признание бездействующим (согласно налоговому законодательству).
- Нужно ли платить ИП на ОСМС, если у него есть инвалидность?
Нет, так как он относится к льготникам. Также не уплачивает взносы ИП, если входит в категории: дети до 18 лет; пенсионеры, в том числе участники и инвалиды ВОВ; многодетные матери, имеющие подвески «Алтын алқа», «Күміс алқа», звание «Мать-героиня», орден «Материнская слава» I и II степени; лица с инвалидностью; очно обучающиеся в школах, лицеях, колледжах, вузах, магистратуре.
- Нужно ли платить за ОСМС женщине в декрете, если у нее ИП?
Статьей 26 Закона «Об ОСМС» определены 15 категорий, за которых взносы уплачивает государство. В их числе неработающее лицо (один из законных представителей ребенка), воспитывающее ребенка / детей до трех лет. Этой же статьей определено, что под неработающими понимаются лица, не осуществляющие предпринимательскую или трудовую деятельность и не имеющие дохода.
Соответственно, имея действующее ИП, деятельность которого официально не приостановлена, женщина в декрете не сможет входить в льготную категорию. Поэтому должна уплачивать взносы на ОСМС.
Также она может закрыть или приостановить предпринимательскую деятельность официально. Это позволит ей затем войти в льготную категорию.
- Беременная женщина открыла ИП, чтобы получить выплаты за рождение ребенка. Почему она утратила статус в ОСМС?
Если женщина ранее не работала, то при постановке на учет по беременности она вошла в льготную категорию «Неработающая беременная женщина». Взносы за нее при этом оплачивает государство, поэтому она была автоматически застрахованной. Однако, как только женщина зарегистрировала ИП, то она перестала быть «неработающей», поскольку начала официально предпринимательскую деятельность. В этом случае она теряет льготный статус.
- ИП является бездействующим, доходов нет. Нужно ли в таком случае платить взносы?
Да, в системе ОСМС обязанность по уплате платежа возникает по факту наличия действующего ИП и не зависит от дохода. Освобождены от оплаты взносов ИП, которые приостановили представление налоговой отчетности или признаны бездействующими (в соответствии с налоговым законодательством РК).
- Можно ли ИП платить взносы после отчетных месяцев?
Платить взносы можно как ежемесячно, так и авансом за будущий период. Если же оплачивать позже, то образуется задолженность, и ИП утратит статус в ОСМС. К тому же, органы государственных доходов начисляют пеню за просрочку платежа.
При оплате важно без ошибок указать ИИН, ФИО, сумму платежа, иначе взносы могут вернуть. Проверяйте возврат средств в течение 2-3 рабочих дней.
- Может ли ИП не оплачивать взносы на ОСМС, если обращается в частные клиники?
Закон обязывает индивидуальных предпринимателей оплачивать взносы на ОСМС, как и другие обязательные платежи в бюджет. Поэтому отказаться от уплаты взносов нельзя.
Напоминаем, что система ОСМС позволяет обслуживаться и в частных клиниках. Кроме того, в государственных поликлиниках сейчас существенно улучшились доступность и качество оказания медпомощи. По ОСМС при наличии показаний предусмотрены консультации узких специалистов, анализы, инструментальная диагностика, плановая госпитализация. При этом ограничений в объеме и стоимости в получаемых медицинских услуг нет.
- Гражданин закрыл ИП. Теперь ему не нужно оплачивать взносы на ОСМС?
Если деятельность индивидуального предпринимателя полностью прекращена, то гражданин перестает оплачивать взносы в качестве ИП. Но для сохранения статуса застрахованного в системе ОСМС он может оплачивать взносы как самостоятельный плательщик (в 2024 году по 4 250 тенге ежемесячно). Если же он является наемным работником, то взносы будет перечислять его работодатель в размере 2% от заработной платы.
Пресс-служба филиала по СКО НАО «Фонд социального медицинского страхования»
Если утрачен статус в ОСМС во время трудового отпуска
Находящиеся в отпуске более 30 дней порой сталкиваются с тем, что утрачивают свой статус застрахованного. Дело в том, что взносы должны оплачиваться за каждый месяц в отдельности. Бухгалтерия работодателя считает, что оплата произведена верна. Из-за участившихся обращений такого рода в Фонде социального медицинского страхования подготовили разъяснения на эту тему.
Как известно, консультации по вопросам обязательного социального медицинского страхования с 1 июня 2023 года можно получить по короткому номеру 1414. Это позволило сократить «потерянных» звонков более чем в 15 раз – с 489,5 тыс. до 31,6 тыс. При этом доля отвеченных звонков выросла в 2,4 раза: если раньше их доля составляла 37% звонков, то теперь 88,5%.
«При переходе на 1414 ставились задачи охватить больше звонков и сократить время ожидания ответа с 5 минут до 18 секунд в среднем. То есть показатель улучшился более чем в 16 раз», – отметила директор департамента по работе с юридическими и физическими лицами ФСМС Забира Оразалиева.
Она отметила, что чаще всего люди звонят, чтобы проверить свой статус или узнать, как его получить. В летнее время и в ноябре было много вопросов по восстановлению статусов от учителей и врачей, которые уходят в отпуск более чем на 30 дней. Часто бухгалтер организации делает оплату взносов только в одном месяце, а в следующем месяце отпуска у работника образуется задолженность из-за неуплаты.
Что делать в таких ситуациях?
Согласно Закону «Об ОСМС», для получения статуса застрахованного необходимо иметь оплату взносов за прошедшие или будущие 12 месяцев. Для сохранения статуса важно регулярно оплачивать взносы за каждый месяц.
Если будет пропущен хоть один месяц, работник утратит статус. Поэтому работодателю необходимо непрерывно перечислить обязательные платежи. Если трудовой отпуск составляет более 30 дней, уплата взносов и отчислений на ОСМС должна производиться за каждый месяц в отдельности.
Согласно пункту 1 статьи 90 Трудового кодекса, продолжительность оплачиваемых ежегодных трудовых отпусков исчисляется в календарных днях без учета праздничных дней, приходящихся на дни оплачиваемого ежегодного трудового отпуска, независимо от применяемых режимов работы и графиков сменности.
То есть при исчислении дней отпуска учитываются календарные дни каждого месяца. Поэтому отчисления и взносы тоже должны быть на каждый месяц.
Таким образом, если отпуск охватывает несколько периодов (дольше одного месяца), необходимо разделить платежи на ОСМС по периодам.
Разберем на примере
Работник вышел в отпуск на 45 дней в течение июля и августа. При расчете отпускных ему должны оплатить взносы В сумме 11 000 тенге. В этом случае нужно, чтобы работодатель начислил и оплатил платежи в программе 1С или в банк-клиенте не одной суммой, а указав в приложении-реестре к платежному поручению данные одного работника дважды, разными периодами при помощи добавления строк:
ФИО работника, сумма – 5 500 теңге, период – июль 2023 года;
ФИО работника, сумма – 5 500 теңге, период – август 2023 года.
Данный алгоритм реализован в программе 1С бухгалтерии, разъяснения доступны на портале «Профессионально PRO1C» с 2020 года, а также в системе бухгалтерского учета сферы образования Павлодарской области.
Эту информацию необходимо учесть работодателям, которые направляют сотрудников в длительный отпуск.
Если платеж ушел не верно
Если взносы не были произведены за все месяцы трудового отпуска, работодатель может сделать возврат неверно оплаченных взносов и произвести оплату заново по указанному выше алгоритму.
Ознакомиться с порядком возврата платежей можно на сайте Фонда (раздел «ОСМС-гид», далее раздел «Для пациента» – «Как производится возврат излишне или ошибочно оплаченных взносов и отчислений?»).
Альтернативный способ
Кроме того, работодатель может произвести оплату взносов за работника, который находится в длительном отпуске, как за самостоятельного плательщика в размере 5% от минимальной заработной платы (в 2023 году – 3 500 тенге).
Если взносы за 11 месяцев
Также в Фонде отметили, что часто бывают обращения от людей, которые выходят в отпуск по итогам 11 месяцев работы. То есть не имея еще 12 платежей на ОСМС, поэтому статуса застрахованного у них ещё нет. Он будет присвоен, когда работодатель произведет 12-й платеж, так как статус присваивается при наличии платежей за 12 месяцев.
Для консультаций
Напомним, звонки контакт-центр 1414 принимает с 9.00 до 21.00, по альтернативным каналам связи обращения можно оставлять круглосуточно.
Как отмечают в Фонде, операторы могут помочь по вопросам проверки статуса и оплаты взносов, прикрепления к поликлинике, получения медицинской помощи, также разъяснят права пациента и расскажут о возможностях застрахованного в системе ОСМС. Если же ситуация требует детального изучения и получения объяснения от медицинской организации, то обращение передают на вторую линию. Принятое решение доводится до заявителя.
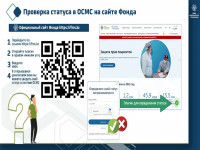
Проверить статус застрахованности можно следующими способами:
- мобильное приложение Qoldau 24/7
- официальный сайт fms.kz
- @SaqtandyrýBot в Telegram
- Контакт-центр 1414
- мобильное приложение Damumed
- мобильное приложение Halyk
- мобильное приложение BCC.KZ
- мобильное приложение Kaspi.kz
- сайт электронного правительства egov.kz – через государственную услугу «Предоставление информации об участии в качестве потребителя медицинских услуг и о перечисленных суммах отчислений и (или) взносов в системе обязательного социального медицинского страхования».
Пресс-служба филиала по СКО НАО «Фонд социального медицинского страхования»
31 октября 2023г. принят приказ Министра здравоохранения Республики Казахстан №159 «О внесении изменений и дополнений в приказ Министра здравоохранения Республики Казахстан от 5 августа 2021г. №КР ДСМ-75 «Об утверждении Перечня лекарственных средств и медицинских изделий для бесплатного и (или) льготного амбулаторного обеспечения отдельных категорий граждан Республики Казахстан с определенными заболеваниями (состояниями)». В связи с чем:
Перечень лекарственных препаратов АЛО с нозологии «АРИТМИИ (I47, I48) с 16 ноября 2023 года переходят в пакет ОСМС, а также перечень лекарственных препаратов АЛО с нозологии «Артериальная гипертензия (I10, I15) с 1 января 2024 года переходят в пакет ОСМС.
Единого совокупного платежа в 2024 году не будет:
Как мы платим ОСМС?
Услышав о том, что со следующего года перестает действовать единый совокупный платеж (ЕСП), многие обращаются в филиал Фонда социального медицинского страхования, чтобы узнать наверняка, как им затем платить взносы в ОСМС. Действительно ли в следующем году уже не будет данного вида оплаты? Если так, то как самозанятые будут получать статус застрахованного? Отмена ЕСП – решение Фонда медицинского страхования?
Когда и с какой целью был введен ЕСП?
Отмена единого совокупного платежа не является решением Фонда медицинского страхования. ЕСП изначально был введен временно на 5 лет (с 1 января 2019 до 1 января 2024 года) для неформально занятых граждан, осуществляющих предпринимательскую деятельность без регистрации в качестве индивидуальных предпринимателей, оказывая услуги и реализуя продукцию личного подсобного хозяйства другим физическим лицам при обороте менее 1175 МРП в год. В противном случае этот платеж не может быть использован. Однако этой нормой пользуются безработные и не имеющие постоянной работы граждане, беременные женщины для получения социальных выплат по уходу за ребенком до полутора лет.
- Единый совокупный платеж равен размеру одного месячного расчетного показателя для жителей городов республиканского и областного значения и 0,5 МРП для жителей остальных населенных пунктов. То есть в этом году размер ЕСП составляет 3 450 тенге и 1725 тенге соответственно.
Удобство применения ЕСП заключается в том, что за его неуплату не предусмотрено каких-либо штрафов. Однако самозанятый человек теряет статус застрахованного, если не производит платеж вовремя, то есть за текущий месяц. Поэтому важно не пропускать периоды или вносить предоплату за предс
Основная и единственная цель единого совокупного платежа – привлечение самозанятых граждан в систему обязательного социального медицинского страхования, социального страхования и пенсионного обеспечения. То есть это был льготный период с низкими платежами. Сейчас поэтапно внедряется декларирование доходов физических лиц. Граждане, которые ранее не регистрировали свою деятельность, должны зарегистрироваться в качестве предпринимателя или работать наемным работников.
Будет ли введен другой вид оплаты, если в следующем году ЕСП не будет?
Граждане, оплатившие ЕСП, в дальнейшем могут производить оплату в качестве самостоятельных плательщиков (в 2023 году – по 3500 тенге). Необходимо учесть, что получения статуса застрахованного, согласно закону об ОСМС, граждане должны иметь платежи за 12 месяцев. Если самозанятый имеет оплату ЕСП за истекший год, то с 2024 года он может ежемесячно производить оплату в качестве самостоятельного плательщика. Если же оплата произведена за неполный год, например, за 7 месяцев в 2023 году, то необходимо оплатить еще 5 оставшихся неоплаченных месяцев в качестве самостоятельного плательщика по 3500 тенге за каждый. И со следующего года так же продолжать платить ежемесячные взносы. Тем же, кто оплатил ЕСП за 3-4 месяца в текущем году, будет выгоднее оплатить взносы за будушие 12 месяцев и получить статус застрахованного на год вперед.
Жители сельской местности, не имеющие стабильного дохода, могут остаться вне системы ОСМС.
По статистическим данным на 01.10.2023 года по Северо-Казахстанской области насчитывается 15 692 плательщиков ЕСП.
В этой связи просим провести разъяснительную работу с самозанятым населением и довести данную информацию до жителей области. Просим подключиться к данному вопросу МИО, организации ПМСП.
Пока же граждане будут продолжать оплачивать ЕСП до окончания года. Чтобы не потерять статус застрахованного в 2024 году, граждане могут регистрироваться в качестве индивидуального предпринимателя или оплачивать взносы как самостоятельные плательщики.
Оплата принимается в любом банке Казахстана, через мобильные приложения банков и в отделениях «Казпочты». При совершении платежа необходимо указать индивидуальный идентификационный номер плательщика и период, за который производится платеж.
Если у вас есть какие-либо дополнительные вопросы или возникли проблемы с получением медицинской помощи, вы можете обратиться в «Службу поддержки пациентов» в своей клинике. Если разрешить ситуацию на месте не удалось, можно направить обращение в Фонд социального медицинского страхования удобным для вас каналам связи:
- мобильное приложение Qoldau 24/7,
- официальный сайт fms.kz
- @SaqtandyrýBot в Telegram
- Контакт-центр 1414.
Кроме того, напоминаем что в филиале по СКО НАО «Фонд социального медицинского страхования» организован кабинет приема граждан.
В период с января по сентябрь 2023 года филиалом по СКО оказано 3 178 человек, из них 574 человек обратились лично в кабинет приема граждан. За аналогичный период 2022 года было оказано 3 028 консультации, из них 493 человека обратились лично.
Адрес филиала по СКО НАО «Фонд социального медицинского страхования» ул.Абая, 57. Телефоны: 8 (715)2-555165, 555164.
Напоминаем, что проверить свой статус в системе медицинского страхования и получить информацию о произведенных выплатах также можно на сайте электронного правительства egov.kz в разделе «Здравоохранение» через государственную услугу «Предоставление информации об участии в системе обязательного социального медицинского страхования в качестве потребителя медицинских услуг и о перечисленных суммах отчислений и (или) взносов».
Лариса Гордеева – директор филиала по Северо-Казахстанской области НАО «Фонд социального медицинского страхования»

ПРЕСС-РЕЛИЗ
Изменились правила прикрепления к поликлинике для некоторых иностранных граждан
С 15 сентября стартует ежегодная кампания по свободному прикреплению к организациям первичной медико-санитарной помощи. В этом году правила прикрепления изменились для иностранцев – трудовых мигрантов. Теперь иностранцы должны предъявить договор или ДОБРОВОЛЬНОГО медицинского страхования или договор ВМЕНЁННОГО медицинского страхования. Новые правила вступили в действие с 14 августа этого года.
В связи с изменениями в трудовое законодательство и Кодекс о здоровье народа и системе здравоохранения изменились правила прикрепления к поликлиникам и правила оказания медицинской помощи иммигрантам. Изменения в приказы коснутся исключительно иностранцев – трудовых мигрантов и членов их семей (детей и супругов), временно проживающих в РК, которые имеют гражданство одной из стран – участниц ЕАЭС (РФ, Беларусь, Кыргызстан, Армения).
Согласно новым правилам, прикрепляются такие иностранцы к поликлинике на основании договора добровольного (ДМС) или договора вменённого медстрахования (ВМС) на первичную медико-санитарную и экстренную стационарную помощь. Прикрепляются они только на срок действия договора, после чего автоматически открепляются от медорганизации.
Для того чтобы прикрепиться к поликлинике, нужно написать заявление на имя ее руководителя в произвольной форме на казахском или русском языке. К заявлению нужно приложить документ, удостоверяющий личность (или заграничный паспорт), договор ДМС или ВМС и согласие членов семьи, если заявление подает их законный представитель. Заявитель может лично обратиться в медорганизацию, либо за него это может сделать страховая компания. Перечень поликлиник для прикрепления должен быть указан в приложении к договору (ДМС или ВМС).
Прикрепляться можно к медорганизациям – поставщикам Фонда социального медицинского страхования, которые предоставляют первичную медико-санитарную помощь.
Важно отметить, что договором ЕАЭС предусмотрены не только права, но и обязанности иностранцев в области здравоохранения, в число которых входит своевременное прохождение профилактических скринингов на раннее выявление заболеваний, своевременная постановка женщин на учет по беременности (до 12 недель), динамическое наблюдение хронических и социально-значимых заболеваний и др. Также нужно знать, что иностранцы, временно проживающие в Казахстане не могут получать медпомощь в рамках гарантированного объема бесплатной медицинской помощи (ГОБПМ), который полагается только постоянно проживающим в республике, за исключением медпомощи при заболеваниях, представляющих опасность для окружающих.
Для граждан РК, кандасов и иностранцев, постоянно проживающих на территории РК, порядок прикрепления остается прежним.
Ознакомиться со списком доступных для прикрепления поликлиник можно на сайте Фонда www.fms.kz в разделе «Выбрать поликлинику».

ПРЕСС-РЕЛИЗ
Нужно ли платить за ОСМС вооенослужащим?
Чтобы получить статус застрахованного, граждане должны иметь взносы за 12 прошедших или 12 будущих месяцев. Кроме того, за людей, которые входят в льготные категории, взносы оплачиваются государством. А военнослужащие освобождены от платежей на ОСМС. Как в таком случае они получают статус застрахованных? Чтобы подробно узнать об этом, мы поговорили с директором департамента по работе с физическими и юридическими лицами Фонда социального медицинского страхования Забирой Оразалиевой.
Военнослужащие получают медицинскую помощь в рамках гарантированного объема бесплатной медицинской помощи и в системе обязательного социального медицинского страхования. Оплату за медицинские услуги, оказанные в рамках этих двух пакетов, организациям здравоохранения производит Фонд социального медицинского страхования.
Согласно закону РК «Об обязательном социальном медицинском страховании», военнослужащие освобождены от взносов и отчислений на ОСМС, то есть работодатели не производят удержаний из их заработной платы.
«Учет военнослужащих в системе ОСМС осуществляется через информационную систему «Специальный учет лиц», из которого Фонд социального медицинского страхования получает сведения по военнослужащим, работникам правоохранительных и специальных государственных органов с указанием ИИН. Данные по ним вносят сотрудники воинских частей, органов военного управления. После того, как в системе Фонда появляется ИИН военнослужащего, он становится автоматически застрахованным и освобождается от оплаты взносов и отчислений», – сказала Забира Оразалиева.
В соответствии со статьями 50 и 52 Закона «О воинской службе и статусе военнослужащих», военно-медицинские учреждения оказывают медицинскую помощь лицам, уволенным с воинской службы и членам семей военнослужащих в системе обязательного социального медицинского страхования. Для этого создана необходимая нормативная правовая база.
По словам Забиры Оразалиевой, военно-медицинские учреждения оказывают медицинскую помощь в рамках перечня ГОБМП и в системе ОСМС не только действующим военнослужащим, но и уволенным с воинской службы, лицам, заболевшим при исполнении обязанностей воинской службы по состоянию здоровья, а также проработавшим 20 и более лет, членам семей военнослужащих, гражданскому персоналу, иным потребителям медицинских услуг.
«Оказание медицинской помощи военнослужащим в сети гражданского здравоохранения осуществляется так же, как и всему населению страны, в поликлинике по месту прикрепления. Согласно действующему законодательству, члены семей военнослужащих по контракту, а также лица, уволенные с военной службы, получают амбулаторно-поликлиническую помощь в зарегистрированных организациях здравоохранения. Кроме того, при наличии договора совместного исполнения между военно-медицинскими учреждениями и поликлиникой по прикреплению участковый врач выдает направление на получение консультативно-диагностической помощи», – говорит Забира Оразалиева.
Плановая стационарная госпитализация лиц данной категории в военно-медицинские учреждения осуществляется в поликлинике по месту регистрации через портал «Бюро госпитализации». В экстренных случаях госпитализация проводится по скорой медицинской помощи или по самостоятельному обращению.
Нужно ли платить взносы тем, кто проходит службу в армии?
Солдаты, проходящие срочную воинскую службу в Вооруженных Силах РК, также освобождены от оплаты взносов и отчислений на этот период. То есть, граждане, которые работали и ушли в армию, не должны уплачивать взносы и отчисления в течение года службы в армии и за ними не должна образовываться задолженность.
Данные о солдатах передаются органами обороны. Если по каким-либо причинам данные не были отправлены вовремя, возникнет задолженность. В этом случае необходимо написать заявление на имя председателя правления Фонда социального медицинского страхования об аннулировании задолженности, приложив отсканированный военный билет для подтверждения срока прохождения службы, и отправить на электронный адрес: kanc@fms.kz.
Если за служившего в армии в этот период оплатили взносы, можно подать заявление на возврат ошибочно уплаченных взносов через Государственную корпорацию «Правительство для граждан».
Если у вас есть какие-либо дополнительные, вы можете обратиться в «Службу поддержки пациентов» в своей клинике. Если разрешить ситуацию на месте не удалось, можно направить обращение в Фонд социального медицинского страхования по удобным для вас каналам связи:
- мобильное приложение Qoldau 24/7,
- официальный сайт fms.kz
- @SaqtandyrýBot в Telegram
- Контакт-центр 1414.
Проверить свой статус в системе медицинского страхования и получить информацию о произведенных выплатах можно на сайте электронного правительства egov.kz в разделе «Здравоохранение» через государственную услугу «Предоставление информации об участии в системе обязательного социального медицинского страхования в качестве потребителя медицинских услуг и о перечисленных суммах отчислений и (или) взносов».

10 РАСПРОСТРАНЕННЫХ СИТУАЦИЙ, С КОТОРЫМИ СТАЛКИВАЮТСЯ ПАЦИЕНТЫ ПРИ ПОСЕЩЕНИИ ПОЛИКЛИНИКИ
Как часто вы сталкиваетесь с проблемными ситуациями при обращении в свою поликлинику и знаете ли вы, что большинство спорных вопросов можно разрешить сразу на месте? Что делать, если спор не разрешается и с какими ситуациями чаще всего сталкиваются пациенты рассказала директор Департамента по работе с юридическими и физическими лицами Фонда обязательного социального медицинского страхования Забира Оразалиева.
СИТУАЦИЯ 1
Ваш статус в системе ОСМС «Застрахован», но в поликлинике вам говорят, что вы не застрахованы. Не переживайте. Возможно, это техническая ошибка и данные о вашем статусе просто не были обновлены в медицинской информационной системе поликлиники.
Что делать в такой ситуации?
- Открываете один из официальных ресурсов Фонда - @SaqtandyryBot в Telegram, мобильное приложение Qoldau 24/7, или заходите в личный кабинет на eGov.kz
- Вводите свой ИИН
- Получаете выписку по взносам в систему ОСМС за последние 12 месяцев
Если все платежи имеются и ваш статус «застрахован», обратитесь в Службу поддержки пациентов для разрешения вопроса. Можно показать квитанции об оплате, если они имеются под рукой. Также можно обратиться в Фонд медстрахования по номеру Единого контакт-центра 1414 для проверки статуса.
Если у вас все-таки имеются неуплаченные периоды за последний год, что влияет на статус, оплатите взносы за все пропущенные месяцы, чтобы восстановить свой статус. После уплаты задолженности по взносам статус обновляется в течение 3-х рабочих дней. Значит, попасть на прием к врачу сразу вы не сможете, вам нужно будет перезаписаться на прием на другой день.
СИТУАЦИЯ 2
Вы застрахованы, исправно платите взносы на ОСМС, но вам все равно не выдают направления на консультации узких специалистов и/или на обследования.
Что делать?
Возможно у вас просто нет для этого медицинских показаний. Решение о направлении пациента на консультативно-диагностические услуги принимает врач, исходя из симптомов, имеющегося диагноза и с учетом клинических протоколов.
Если у вас есть медицинские показания, но вам при этом отказывают в направлениях, обратитесь в Службу поддержки пациентов при поликлинике для разрешения этой ситуации. В случае не разрешения ситуации можете оставить жалобу, позвонив на 1414.
СИТУАЦИЯ 3
Вам выдали направление на обследование или на консультацию узкого специалиста, но записи туда на ближайшее время нет. В результате, вам предлагают подождать неопределённое время.
Что делать?
Раньше пациенты могли получать услуги только в своей поликлинике - по месту прикрепления, или им приходилось ждать квоту на дорогостоящее обследование в определенный диагностический центр. Сегодня, если поликлиника не может предоставить плановую медицинскую помощь своевременно - в двухнедельный срок, пациенту должны выдать направление в другую медицинскую организацию по договору соисполнения для получения необходимой консультативно-диагностической помощи.
Если вам отказывают в этом, обратитесь в Службу поддержки пациентов или к заместителю главного врача по лечебной части для разрешения вопроса. В ином случае оставьте обращение в Фонд медицинского страхования через официальные каналы обратной связи – на сайте fms.kz в разделе «отправить запрос», через мобильное приложение Qoldau 24/7 или, позвонив по номеру единого контакт-центра 1414.
СИТУАЦИЯ 4
Вам предлагают заплатить за медицинские услуги, которые предусмотрены в гарантированном объёме бесплатной медицинской помощи или в пакете ОСМС. Например, доплатить за диск и пленку с результатами КТ/МРТ, пройти УЗИ-обследование на платной основе, потому что в ближайший месяц туда нет записи и т.д.
Что делать?
В таких ситуациях необходимо сразу же обратиться в Службу поддержки пациентов или к зам. главврача по лечебной части и попросить обоснованный отказ в оказании медицинской услуги.
Если вопрос остается неразрешенным, можете направить жалобу в Фонд и дождаться официального ответа. Обычно это занимает от 1 до 5 рабочих дней, в зависимости от сложности вопроса и необходимости проведения внепланогового мониторинга.
Оплата с вашей стороны будет означать согласие на получение платных услуг, поэтому вернуть внесенные средства уже не получится. В любом случае, сообщите об этом факте в Фонд, чтобы с данной медорганизацией могли провести соответствующую разъяснительную работу и не допустить подобные ситуации в будущем с другими пациентами.
СИТУАЦИЯ 5
Деньги на медицинские услуги закончились, лимит выделенных средств исчерпан, приходите в следующем месяце. Как часто вы получаете отказы в медицинской помощи, мотивированные таким образом?
Не существует лимитов на медицинскую помощь. Если у вас есть медицинские показания к проведению обследования или консультация узкого специалиста, вам ваш участковый врач должен выдать направления к специалистам своей поликлиники, либо направить в другую медорганизацию по договору соисполнения.
СИТУАЦИЯ 6
Вы обратились в поликлинику с острой болью, обострением хронического заболевания, травмой или с симптомами ОРВИ, но вам отказывают в оказании медицинской помощи, ссылаясь на отсутствие статуса в системе ОСМС.
Что делать в такой ситуации?
В экстренных ситуациях, когда пациенту требуется незамедлительная первая медицинская помощь, ни местонахождение медицинской организации, к которой вы прикреплены, ни статус застрахованности в системе ОСМС не имеют значения. Пациент может самостоятельно обратиться в фильтр-кабинет ближайшей поликлиники или вызвать бригаду скорой медицинской помощи на дом, может обратиться в травматологический пункт или приемный покой ближайшей ургентной клиники. Информацию по таким клиникам можно получить, позвонив по номеру 103.
СИТУАЦИЯ 7
Вы состоите на Д-учете с социально-значимым или хроническим заболеванием, но вам отказывают в обследованиях, не направляют на консультацию к другим профильным специалистам, ссылаясь на отсутствие статуса застрахованного.
Что делать в такой ситуации?
Пациенты с хроническими или социально-значимыми заболеваниями, состоящие на Д-учете, получают всю необходимую медицинскую помощь, включая бесплатное лекарственное обеспечение, вне зависимости от статуса застрахованности. Но, только в рамках своего заболевания, по которому он состоит на учете и согласно рекомендациям клинического протокола.
Для получения плановой медицинской помощи по другим состояниям и заболеваниям необходим статус застрахованности.
Если вас еще не поставили на Д-учет, для прохождения обследований и подтверждения диагноза узкими специалистами, вам понадобится статус. Вся плановая консультативно-диагностическая помощь оказывается за счет ОСМС.
СИТУАЦИЯ 8
Врач рекомендовал вам получить статус «застрахован» и сказал, что для этого нужно оплатить взносы на ОСМС, начиная с 2020 года.
Что делать?
На самом деле для получения статуса должны быть оплачены взносы за последние 12 месяцев года или за пропущенные в этот период отдельные месяцы, если вы платили нерегулярно.
Если вы ни разу не платили взносы на ОСМС, вы можете не платить задолженность за прошедший год. Вместо этого вам достаточно оплатить взносы за 12 будущих месяцев, включая текущий месяц. Статус будет предоставлен вам в течение 3-х рабочих дней и будет активен весь оплаченный период.
СИТУАЦИЯ 9
Вам отказывают в проведении скринингов из-за отсутствия статуса застрахованного.
Что делать?
Чтобы пройти скрининг на раннее выявление некоторых онкологических заболеваний вам, действительно, нужно иметь статус застрахованности.
Но есть скрининговые обследования, доступные незастрахованным пациентам в возрасте от 30 до 70 лет. Это измерение внутриглазного давления по Маклакову или бесконтактная пневмотонометрия, определение общего холестерина и глюкозы, ЭКГ, а также прием терапевта для интерпретирования полученных результатов.
СИТУАЦИЯ 10
Вы входите в льготную категорию граждан, за которых взносы на ОСМС платит государство, но в системе статус вам не присвоен.
Что делать?
Льготный статус присваивается гражданам на основании включения их в соответствующие реестры и базы. Все зависит от категории плательщика. Например, студенты очных отделений должны быть включены в Национальную образовательную базу данных (НОБД), а беременные женщины в Регистр беременных и женщин фертильного возраста (РБиЖВФ). Если данных пациента нет в соответствующих базах и Фонд не получил сведения из информационных систем государственных органов, то Фонд не сможет присвоить им льготный статус. В такой ситуации студентам необходимо обращаться в деканат своего учебного заведения, а женщинам встать на учет по беременности.
Если у вас есть дополнительные вопросы или необходима более подробная консультация, звоните по номеру единого контакт-центра Фонда медицинского страхования 1414.
Пресс-служба филиала по СКО НАО «Фонд социального медицинского страхования»»
Единого совокупного платежа в 2024 году не будет:
Как мы платим ОСМС?
Услышав о том, что со следующего года перестает действовать единый совокупный платеж (ЕСП), многие обращаются в Фонд социального медицинского страхования, чтобы узнать наверняка, как им затем платить взносы в ОСМС. Действительно ли в следующем году уже не будет данного вида оплаты? Если так, то как самозанятые будут получать статус застрахованного? Отмена ЕСП – решение Фонда медицинского страхования? На эти вопросы ответил директор департамента стратегии Фонда социального медицинского страхования Дамир Кобжасаров.
Когда и с какой целью был введен ЕСП?
По словам Дамира Кобжасарова, отмена единого совокупного платежа не является решением Фонда медицинского страхования. ЕСП изначально был введен временно на 5 лет (с 1 января 2019 до 1 января 2024 года) для неформально занятых граждан, осуществляющих предпринимательскую деятельность без регистрации в качестве индивидуальных предпринимателей, оказывая услуги и реализуя продукцию личного подсобного хозяйства другим физическим лицам при обороте менее 1175 МРП в год. В противном случае этот платеж не может быть использован. Однако этой нормой пользуются безработные и не имеющие постоянной работы граждане, беременные женщины для получения социальных выплат по уходу за ребенком до полутора лет.
- Единый совокупный платеж равен размеру одного месячного расчетного показателя для жителей городов республиканского и областного значения и 0,5 МРП для жителей остальных населенных пунктов. То есть в этом году размер ЕСП составляет 3 450 тенге и 1725 тенге соответственно.
Удобство применения ЕСП заключается в том, что за его неуплату не предусмотрено каких-либо штрафов. Однако самозанятый человек теряет статус застрахованного, если не производит платеж вовремя, то есть за текущий месяц. Поэтому важно не пропускать периоды или вносить предоплату за предстоящие месяцы.
«Основная и единственная цель единого совокупного платежа – привлечение самозанятых граждан в систему обязательного социального медицинского страхования, социального страхования и пенсионного обеспечения. То есть это был льготный период с низкими платежами. Сейчас поэтапно внедряется декларирование доходов физических лиц. Граждане, которые ранее не регистрировали свою деятельность, должны зарегистрироваться в качестве предпринимателя или работать наемным работником», – сказал Дамир Кобжасаров.
Будет ли введен другой вид оплаты, если в следующем году ЕСП не будет?
Граждане, оплатившие ЕСП, в дальнейшем могут производить оплату в качестве самостоятельных плательщиков (в 2023 году – по 3500 тенге). Необходимо учесть, что получения статуса застрахованного, согласно закону об ОСМС, граждане должны иметь платежи за 12 месяцев. Если самозанятый имеет оплату ЕСП за истекший год, то с 2024 года он может ежемесячно производить оплату в качестве самостоятельного плательщика. Если же оплата произведена за неполный год, например, за 7 месяцев в 2023 году, то необходимо оплатить еще 5 оставшихся неоплаченных месяцев в качестве самостоятельного плательщика по 3500 тенге за каждый. И со следующего года так же продолжать платить ежемесячные взносы. Тем же, кто оплатил ЕСП за 3-4 месяца в текущем году, будет выгоднее оплатить взносы за будушие 12 месяцев и получить статус застрахованного на год вперед.
По словам Дамира Кобжасарова, жители сельской местности, не имеющие стабильного дохода (это около 90 тыс. человек), могут остаться вне системы ОСМС. В этой связи там проводится разъяснительная работа
Пока же граждане будут продолжать оплачивать ЕСП до окончания года. Чтобы не потерять статус застрахованного в 2024 году, граждане могут регистрироваться в качестве индивидуального предпринимателя или оплачивать взносы как самостоятельные плательщики.
Оплата принимается в любом банке Казахстана, через мобильные приложения банков и в отделениях «Казпочты». При совершении платежа необходимо указать индивидуальный идентификационный номер плательщика и период, за который производится платеж.
Если у вас есть какие-либо дополнительные вопросы или возникли проблемы с получением медицинской помощи, вы можете обратиться в «Службу поддержки пациентов» в своей клинике. Если разрешить ситуацию на месте не удалось, можно направить обращение в Фонд социального медицинского страхования удобным для вас каналам связи:
- мобильное приложение Qoldau 24/7,
- официальный сайт fms.kz
- @SaqtandyrýBot в Telegram
- Контакт-центр 1414.
В Фонде также напомнили, что проверить свой статус в системе медицинского страхования и получить информацию о произведенных выплатах также можно на сайте электронного правительства egov.kz в разделе «Здравоохранение» через государственную услугу «Предоставление информации об участии в системе обязательного социального медицинского страхования в качестве потребителя медицинских услуг и о перечисленных суммах отчислений и (или) взносов».



26 тыс. человек застраховались в системе ОСМС путем предоплаты за 12 месяцев
В прошлом году с сентября по декабрь новым способом застраховаться в ОСМС, оплатив взносы за 12 будущих месяцев, воспользовались порядка 10 тыс. граждан. А за 4 месяца 2023 года более 16 тысяч казахстанцев сделали предоплату взносов за год вперед. Граждане, ранее незастрахованные в системе ОСМС, не делавшие взносы регулярно или вообще не оплачивавшие их, стараются не упустить выгодный способ получить статус «Застрахован».
Новый механизм оплаты взносов за 12 будущих месяцев заработал с 5 сентября прошлого года. В соответствии с законом «Об обязательном социальном медицинском страховании», гражданин, желающий получить статус застрахованного, должен иметь оплату взносов за прошедшие или будущие 12 месяцев.
Сейчас в стране системой медицинского страхования охвачено 16,4 млн человек. А остальные не имеют статуса застрахованных, поскольку, как отметили в Фонде, многие из них являются нестабильными плательщиками. Эти граждане могут воспользоваться возможностью застраховаться на год вперед.
«Гражданам, верно оплатившим взносы за 12 будущих месяцев, в течение 3 дней присваивается статус застрахованного. В Фонд нередко обращаются с вопросом: «Когда мне будет присвоен статус? Я ведь оплатил». Начинаем выяснять, оказывается люди неверно оплатили взносы. Поэтому перед оплатой необходимо все уточнить«, – говорит директор департамента по работе с физическими и юридическими лицами Фонда социального медицинского страхования Забира Оразалиева.
Самостоятельные плательщики при оплате совершают различные ошибки. Поэтому поясним на примере.
Оплата предстоящих 12 месяцев для получения статуса застрахованного
К примеру, сейчас май. При предоплате за 12 месяцев необходимо произвести оплату взносов в качестве самостоятельного плательщика с мая 2023 года по апрель 2024 года по 3500 тенге в отдельности.
«Граждане часто делают ошибки, когда платят за будущих 12 месяцев. Кто-то проводит общую сумму за весь год одним платежом. Кто-то выбирает не тот период – с января по декабрь текущего года или с текущего месяца до конца года. А затем недоумевают, почему статус застрахованного не присвоен. Но нужно делать оплату за 12 будущих месяцев, начиная с текущего. В случае ошибочной оплаты можно написать заявление в Государственную корпорацию» Правительство для граждан» с описанием ситуации, приложить квитанции и вернуть деньги за ошибочно оплаченные периоды», – объясняет Забира Оразалиева.
Следует отметить, что, если до окончания текущего месяца осталось несколько дней или в этом месяце обращение за медицинской помощью не планируется, то лучше производить оплату уже с предстоящего месяца. То есть в конце мая можно произвести оплату за 12 месяцев, начиная с июня 2023 года и заканчивая маем 2024 года. Весь год у пациента будет статус застрахованного.
Взносы в ОСМС можно оплатить через кассы и мобильные приложения банков второго уровня, терминалы моментальной оплаты и филиалы «Казпочты».
Если у вас есть какие-либо дополнительные вопросы или возникли проблемы с получением медицинской помощи, обращайтесь Службу поддержки пациентов в своей клинике. Если решить ситуацию на месте не удалось, то направьте обращение в Фонд удобным для себя способом:
- fms.kz официальный сайт,
- мобильное приложение Qoldau 24/7
- SaqtandyryBot в Telegram.
Также можно проверить свой статус в системе медицинского страхования и получить информацию о произведенных выплатах на сайте электронного правительства egov.kz в разделе «Здравоохранение» через государственную услугу «Предоставление информации об участии в системе обязательного социального медицинского страхования в качестве потребителя медицинских услуг и о перечисленных суммах отчислений и (или) взносов»
Пресс-служба филиала по СКО НАО «Фонд социального медицинского страхования»

КТО И СКОЛЬКО БУДЕТ ПЛАТИТЬ ЗА ОСМС В 2023 ГОДУ?
РАБОТОДАТЕЛИ ЗА РАБОТНИКОВ - 3% от размера заработной платы
Не более 10 МЗП, или 21 тыс. тенге
НАЕМНЫЕ РАБОТНИКИ И РАБОТНИКИ ПО ДОГОВОРУ ГПХ - 2% от своего дохода
Не более 10 МЗП, или 14 тыс. тенге
ИНДИВИДУАЛЬНЫЕ ПРЕДПРИНИМАТЕЛИ (ИП) - 5% от 1,4-кратного МЗП, или 4 900 тенге
САМОЗАНЯТЫЕ ГРАЖДАНЕ ИЛИ ПЛАТЕЛЬЩИКИ ЕСП
✔️ Для жителей городов республиканского и областного значения размер ЕСП 3 450 тенге (1 МРП)
✔️ Для жителей остальных населенных пунктов ЕСП составит 1 725 тенге (0,5 МРП)
САМОСТОЯТЕЛЬНЫЕ ПЛАТЕЛЬЩИКИ
5% от 1 МЗП, или 3 500 тенге
ГОСУДАРСТВО ПРОДОЛЖИТ ПЛАТИТЬ ЗА 15 ЛЬГОТНЫХ КАТЕГОРИЙ ГРАЖДАН
С 1 января 2023 года размер взноса на 1-ого человека из льготной категории граждан составит 1,8% от объекта исчисления взносов государства *.
* Это среднемесячная заработная плата, предшествующая 2-м годам текущего финансового года, определяемая уполномоченным органом в области госстатистики.
Виды медицинской помощи
Лекарственная помощь в ГОБМП и ОСМС
Каналы связи ФСМС

Проверка статуса застрахованности
Прикрепление граждан
Льготные категории граждан взносы на ОСМС за которых платит государство

Пресс-релиз
Сколько взносов и отчислений поступило за ОСМС?
Кто больше всех платил за медстраховку, рассказали в Фонде социального медицинского страхования. По итогам 10 месяцев в качестве взносов и отчислений направлено 823,2 млрд тенге.
С 1 января по 31 октября 2022 года в качестве взносов и отчислений на ОСМС поступило 823,2 млрд тенге. Самый крупным плательщиков при этом является государство – взносы за 11 млн граждан, входящие в льготные категории, составили за этот период около 300,9 млрд тенге.
Следующая крупная категория плательщиков – это работодатели. За указанный период в виде отчислений они направили более 293,7 млрд тенге.
Наемные работы, а также трудящиеся по договорам гражданско-правового характера, ИП, самозанятые и самостоятельные плательщики в общем произвели оплату взносов на 227,8 млрд тенге.
Таким образом, по итогам 10 месяцев в стране более 16,2 млн застрахованных граждан (82,1% населения). При этом, как отметили в Фонде, новым механизмом уплаты за 12 будущих месяцев для получения статуса застрахованного воспользовались более 6 тыс. граждан.
В Фонде напомнили, что все взносы и отчисления поступают на специальный счет в Национальном банке РК. Оттуда они направляются на оплату оказанных застрахованным гражданам услуг.
О новом способе застраховаться
Напомним, с 5 сентября текущего года стартовал новый механизм оплаты взносов на ОСМС – за 12 будущих месяцев. Ранее нужно было обязательно иметь оплату взносов за 12 прошедших месяцев. То есть, если есть неоплаченные периоды за прошедший год, при выборе нового метода оплачивать эту задолженность не является обязательным.
Проверка статуса и платежей
Информацию о наличии платежей и присвоении статуса на будущий год можно получить теми же способами, которыми проверяется статус застрахованности, – через мобильное приложение Qoldau 24/7, официальный сайт Фонда fms.kz или Telegram-канал SaqtandyrýBot.
Официальный документ о платежах и статусе можно получить на портале электронного правительства eGov.kz через госуслугу «Предоставление информации об участии в качестве потребителя медицинских услуг и о перечисленных суммах отчислений и (или) взносов в системе обязательного социального медицинского страхования».
Пресс-служба филиала по СКО НАО «ФСМС»

ПРЕСС-РЕЛИЗ
КТО И КАК МОЖЕТ ПОЛУЧИТЬ СТОМАТОЛОГИЧЕСКУЮ ПОМОЩЬ ЗА СЧЕТ ОСМС В 2023 ГОДУ?
С 1 января 2023 года Фонд социального медицинского страхования начал заключать прямые договора со стоматологическими клиниками на оказание стомуслуг. Раньше договора заключались через поликлиники. Отразится ли это на пациентах, как найти клинику, которая работает с Фондом, нужно ли направление на лечение зубов – на самые актуальные вопросы от населения ответила представитель Фонда Ирина Подскочая.
Что изменилось с этого года в предоставлении стоматологических услуг за счет ОСМС?
В самом процессе оказания стоматологической помощи ничего не изменилось, для пациентов все остается по-прежнему. Изменился лишь метод контрактирования, то есть заключения договоров. Если до этого года стоматологические клиники оказывали медуслуги по субподряду, это когда клиники заключают договоры между собой, то с 1 января Фонд напрямую заключил договоры с этими клиниками, чтобы осуществлять эффективный контроль объемов и мониторинг качества оказывамых услуг. То есть, теперь стоматологическим клиникам нужно самостоятельно отслеживать, сколько услуг они уже выполнили и сколько осталось по договору с фондом. Раньше этим занимались поликлиники по месту прикрепления человека и им, учитывая большую нагрузку, было достаточно тяжело контролировать этот процесс. В связи с чем, к сожалению, имелись прецеденты, когда пациентам просто «приписывались» медуслуги, которые они на самом деле не получали. При проведении мониторинговых мероприятий Фондом зачастую в медицинской документации обнаруживались данные о приемах, которые по факту люди не проходили.
Кому сегодня доступна стоматологическая помощь?
Стоматологические услуги в системе ОСМС или в рамках ГОБМП доступны не всем, а только отдельным социально-уязвимым категориям населения. Например, плановую стоматологическую помощь могут получать только дети и беременные женщины. Экстренную, когда есть острая боль, могут получать 10 категорий граждан, в числе которых также есть дети и беременные, пенсионеры, люди с инвалидностью и ухаживающие за ними неработающие лица, в том числе за детьми с инвалидностью или имеющими инвалидность первой группы, пациенты с социально-значимыми и инфекционными заболеваниями, многодетные матери, получатели адресной социальной помощи и другие.
Имеет ли значение прикрепление к той или иной медицинской организации при получении стоматологических услуг и могут ли стоматологические клиники требовать прикрепления к «своим» поликлиникам?
Нет, не имеет. Сейчас мы видим в социальных сетях посты от стоматологических клиник, что фонд сократил им финансирование и, в связи с этим, услуги будут предоставляться в ограниченном количестве или только определенной категории граждан, прикрепленным в указанную стоматологической клиникой поликлиническую организацию, в противном случае предлагается получить помощь на платной основе. Должна сказать, что эта информация не соответствует действительности.
Мы уже получили достаточно много жалоб по этому поводу, по итогам их рассмотрения будут приняты соответствующие меры со стороны Фонда по защите прав пациентов.
Нужно ли получать направление из поликлиники для получения стоматологических услуг?
Направление из поликлиники не требуется. Главное, чтобы пациент входил в одну из категорий получателей стоматологической помощи в ОСМС или ГОБМП и имел медицинские показания.
Требуется ли статус застрахованности для получения стоматологических услуг за счет ОСМС?
Здесь работает такой же принцип, как и с другими медуслугами. Если услуга входит в перечень ОСМС, статус нужен обязательно, например, для получения плановой медпомощи. Если же услуга находится в перечне ГОБМП, например, острая боль, то статус не нужен и услуга будет оказана бесплатно. Здесь хочется сделать акцент на том, что все медуслуги предоставляются только по медицинским показаниям.
Также нужно отметить, что получатели плановой стоматологической помощи — это дети и беременные. Дети – это первая льготная категория граждан, взносы за которых платит государство. Беременные женщины, если они не работающие, также входят в льготную категорию.
Какие стоматологические услуги можно получить за счет ОСМС?
На самом деле перечень очень большой. Если говорить профессиональным языком, то стоматологические клиники предоставляют консультативно-диагностические услуги и манипуляции на амбулаторном уровне. Тут можно получить пломбирование, удаление, обезболивание.
Также в ОСМС детям с врожденной патологией челюстно-лицевой области на амбулаторном уровне устанавливается ортодонтическая пластинка. Если у пациентов есть показания для получения стоматологической помощи в стационарных условиях, то она также будет оказана в соответствии с протоколами диагностики и лечения заболеваний и Стандартом организации оказания стоматологической помощи в Республике Казахстан (Примечание. приказ МЗ РК No 1053 от 12 декабря 2016 года).
Можно ли самостоятельно выбрать стоматологическую клинику?
Да, можно, только перед обращением обязательно нужно уточнить, является ли эта клиника поставщиком Фонда социального медицинского страхования. Перечень поставщиков можно посмотреть на официальном сайте fms.kz или спросить в самой клинике.
Предусмотрена ли сегодня стоматологическая помощь в поликлиниках, и кто туда может обращаться?
В поликлиниках, где есть соответствующее оборудование и специалисты, также можно получить стоматологическую помощь. И здесь могут получить стомпомощь не только прикрепленные в эту поликлинику граждане, но и те, кто прикреплен в другом месте. Для этого нужно записаться на прием через регистратуру.
Что делать, если пациенту отказывают в стоматологических услугах за счет ОСМС или предоставляют помощь не в полном объеме?
В этом случае нужно обратиться в Службу поддержки пациентов данной клиники или обратиться в Фонд медстрахования через мобильное приложение Qoldau 24/7 или по короткому номеру 1406.
Пресс-служба филиала по СКО НАО «Фонд социального медицинского страхования»

На 324 млрд тенге оказано медицинских услуг детям за 9 месяцев 2022 года
Внедрение системы ОСМС позволило больше средств направить на профилактику и лечение детского здоровья. Расходы системы здравоохранения на одного ребенка выросли на 22%. В Фонде социального медицинского страхования отчитались, сколько средств направили на оплату медпомощи детям.
Как известно, 2022 год объявлен Годом детей. В Фонде социального медицинского страхования напомнили, что дети в Казахстане застрахованы в системе ОСМС автоматически – с момента получения ИИН до достижения совершеннолетия за ребенка взносы платит государство. Это позволяет детям получать медпомощь не только по ГОБМП, но и входящую в пакет обязательного социального медицинского страхования.
Как сообщили в Фонде социального медицинского страхования, численность прикрепленного к поликлиникам детского населения ежегодно растет. В 2020 году было прикреплено порядка 6 млн 290 тыс. детей в возрасте от 0 до 17 лет, в 2021 году – более 6 млн 467 тыс. детей, а по итогам 9 месяцев 2022 года – более 6 млн 568 тыс. детей.
В прошлом году медицинская помощь детям в рамках ГОБМП и ОСМС оказана в целом на 350 млрд тенге. В этом году ожидается рост на 33%. За 9 месяцев 2022 года оказаны медицинские услуги уже на сумму 324 млрд тенге.
Основную долю расходов составляет амбулаторно-поликлиническая помощь (53%) – за 9 месяцев текущего года она оказана на 232 млрд тенге.
В круглосуточных стационарах за этот период пролечены дети по 300 тыс. случаям госпитализации на сумму около 70 млрд тенге, в дневных стационарах – по 39 тыс. случаям на сумму около 3 мрлд тенге. Кроме того, порядка 120 тыс. случаев пролечены в стационарах на селе на сумму более 15 млрд тенге. На оказание высокотехнологичной медицинской помощи детям по итогам 9 месяцев 2022 года направлено порядка 3,4 млрд тенге по 768 случаям.
В Северо-Казахстанской области в круглосуточных стационарах за этот период пролечены дети по 7,9 тыс. случаям госпитализации на сумму около 1,4 млрд тенге, в дневных стационарах – по 0,5 тыс. случаям на сумму около 34,5 млн тенге. Кроме того, порядка 1,2 тыс. случаев пролечены в стационарах на селе на сумму более 150 млн. тенге. На оказание высокотехнологичной медицинской помощи детям по итогам 9 месяцев 2022 года направлено порядка 127 млн. тенге по 25 случаям.
Внедрение системы ОСМС позволило развивать такое важное направление как медицинская реабилитация. Детей по показаниям направляют на восстановительное лечение бесплатно. За указанный период около 70 тыс. случаев прохождения детьми реабилитации в условиях круглосуточного и дневного стационаров профинансировано на более чем 12,6 млрд тенге. За указанный период в Северо-Казахстанской области около 1.2 тыс. случаев прохождения детьми реабилитации в условиях круглосуточного и дневного стационаров профинансировано на более чем 145 млн. тенге.
Важное значение имеет профилактика заболеваний. За указанный период на профилактические осмотры детей направлено порядка 30 млрд тенге. Около 20 млрд тенге оплачено за услуги школьной медицины по итогам 9 месяцев. Услуги программного гемодиализа в условиях дневного стационара по итогам 9 месяцев оказаны на сумму свыше 13 млрд тенге. За указанный период в Северо-Казахстанской области на профилактические осмотры детей направлено порядка 423 млн тенге.
Амбулаторное лекарственное обеспечение детей профинансировано на 5 млрд тенге.
Как известно, система ОСМС позволяет оказывать бесплатную стоматологическую помощь социально уязвимым категориям населения. Анализ показывает, что основными потребителями стоматологической помощи по ОСМС являются дети. За 9 месяцев 2022 года по Казахстану оказано уже около 8,8 млн услуг стоматологии на сумму 25,1 млрд тенге. По Северо-Казахстанской области за 9 месяцев 2022 года в СКО оказано уже около 174 тыс. услуг стоматологии на сумму 420 млн тенге.
В целом расходы на 1 ребенка увеличились с 54,1 тыс. тенге в 2021 году до 65,8 тыс. тенге в 2022 году.
Если у вас остались вопросы, вы можете задать их в своей поликлинике, обратившись в Службу поддержки пациента. Если помочь на месте вам не смогли, то можно направить обращение в Фонд социального медицинского страхования по удобному каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram.
Эти же инструменты позволяют проверить статус застрахованности. Также проверить свой статус в системе медицинского страхования и узнать о произведенных платежах можно посредством государственной услуги «Информация о медицинских услугах и о перечисленных суммах в ОСМС» на сайте электронного правительства РК egov.kz в разделе «Здравоохранение».
Кроме того можно обратиться в Филиал по Северо-Казахстанской области НАО «Фонд социального медицинского страхования».
Адрес филиала по СКО НАО «Фонд социального медицинского страхования» ул. Абая, 57. Телефоны: 555165, 555164.
Лариса Гордеева - директор филиала по СКО НАО
«Фонд социального медицинского страхования»

Порядка 229,4 млрд тенге поступило на ОСМС в 1 квартале
В качестве взносов и отчислений на обязательное социальное медицинское страхование в 1 квартале 2022 года поступило около 229,4 млрд тенге. В Фонде социального медицинского страхования рассказали, за какие категории населения оплачено больше всех.
Как отмечают в Фонде, взносы и отчисления на обязательное социальное медицинское страхование поступают на специальный счет в Национальном банке РК. Оттуда эти средства направляются на оплату медицинских услуг, оказанных застрахованным граждан.
По итогам трех месяцев 2022 года из 229,4 млрд тенге значительная часть средств – 90,4 млрд тенге – составили взносы государства за льготные категории населения. В них входят дети до 18 лет, пенсионеры, инвалиды, официально зарегистрированные безработные, неработающие беременные женщины, неработающие лица, ухаживающие за ребенком до трех лет и т.д.
«В этом году с 28 марта вступили в силу поправки в закон касательно перечня льготных категорий лиц. Раньше одна из категорий включала неработающих людей, которые ухаживают за инвалидом первой группы с детства. Теперь в нее входят неработающие люди, которые ухаживают за инвалидами первой группы. То есть не только инвалиды с детства, но и те, кто приобрел инвалидность первой группы позже», – пояснила директор департамента по работе с юридическими и физическими лицами Фонда социального медицинского страхования Забира Оразалиева.
Еще одна большая категория плательщиков ОСМС – работодатели. За 1 квартал 2022 года они произвели отчисления за своих работников на сумму 76,1 млрд тенге. Взносы наемных работников за этот период составили 52,3 млрд тенге. Работники, трудящиеся по договорам гражданско-правового характера, оплатили взносы на 2,7 млрд тенге.
Индивидуальные предприниматели оплатили за 3 месяца 6,3 млрд тенге на ОСМС. Самостоятельные плательщики – 970 млн тенге. А самозанятые оплатили ЕСП на сумму 447 млн тенге.
В Фонде напомнили, что проверить сведения о взносах и отчислениях, перечисленных в рамках ОСМС, можно на Портале электронного правительства egov.kz, воспользовавшись государственной услугой «Информация о медицинских услугах и о перечисленных суммах в ОСМС».
«Важно знать, что гарантированный объем бесплатной медицинской помощи доступен всем гражданам РК, кандасам и постоянно проживающим иностранцам. По ГОБМП пациент получает первичные услуги на уровне поликлиники, скорую помощь, санитарную авиацию и экстренную стационарную помощь, медпомощь при социально значимых и хронических заболеваниях, включая лекарственное обеспечение. В перечень ОСМС, который доступен всем застрахованным гражданам, входят консультативно-диагностическая помощь, стационарная и стационарозамещающая помощь, лекарственное обеспечение, медицинская реабилитация. То есть более широкий перечень медицинских услуг. При этом отмечаем, что медицинская помощь в системе ОСМС предоставляется всем застрахованным гражданам, независимо от размера их взносов», – подчеркнула Забира Оразалиева.
Если у вас возникли вопросы касательно качества оказания медицинской помощи, вы можете задать их Службе поддержки пациентов в своей поликлинике. Если решить ситуацию на месте не удалось, то можно обратиться в Фонд социального медицинского страхования по удобному каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram. Эти же инструменты позволяют проверить статус застрахованности. Также проверить свой статус в системе медицинского страхования и узнать о произведенных платежах можно посредством государственной услуги «Информация о медицинских услугах и о перечисленных суммах в ОСМС» на сайте электронного правительства РК egov.kz в разделе «Здравоохранение».
Пресс-служба филиала по СКО НАО «Фонд социального медицинского страхования»

ПРЕСС-РЕЛИЗ
Около 23,7 млрд тенге предусмотрено на скрининги в 2022 году – ФСМС
На проведение скрининговых исследований целевых групп населения предусмотрено в этом году 23,7 млрд тенге, включая скрининги на выявление онкологических образований В Фонде социального медицинского страхования напомнили, кому и какие виды скринингов необходимо проходить.
Благодаря профилактическим обследованиям можно выявить серьезные заболевания на ранней стадии и начать своевременное лечение. Скрининги проходят в определенном возрасте граждане, которые не имеют жалоб и не состоят на учете по данным заболеваниям.
На 2022 год Фондом социального медицинского страхования на проведение медициинскими организациями скрининговых исследований и профилактических осмотров взрослого население предусмотрено 23,7 млрд тенге.
Жители проходят скрининг в поликлинике, к которой прикреплены, по приглашению участковой медсестры. При достижении необходимого возраста граждане могут обратиться в поликлинику и самостоятельно.
Отметим, что работодатели должны отпускать работников пройти скрининг в течение рабочего времени с сохранением должности и средней заработной платы (согласно ст. 87 Кодекса "О здоровье народа и системе здравоохранения").
Виды скрининговых исследований и целевые группы
- Женщины в возрасте от 30 до 39 лет проходят скрининг на раннее выявление поведенческих факторов риска. В зависимости от употребления табака, нездорового питания, низкой физической активности или чрезмерного употребления алкоголя пациенту даются рекомендации по здоровому образу жизни и питанию. При проведении скрининга проводится оценка здоровья пациента. В случае выявления хронических заболеваний или риска их развития, пациента берут под наблюдение врачей, проводятся необходимые лечебно-диагностические мероприятия.
- Мужчины и женщины в возрасте от 40 до 70 лет проходят скрининг на раннее выявление артериальной гипертонии, ишемической болезни сердца, сахарного диабета и глаукомы. Определяется уровень кровяного давления, холестерина, глюкозы крови и индекс массы тела. Скрининг позволяет предотвратить развитие этих заболеваний и вести наблюдение пациентов из группы риска, при необходимости – ставить на учет и обеспечивать лечением и лекарствами.
- Женщины в возрасте от 30 до 70 лет проходят осмотр на раннее выявление рака шейки матки, в том числе ПАП-тест или углубленную диагностику – (видео)кольпоскопию, биопсию и гистологию, получают консультацию профильных специалистов.
- Женщины в возрасте от 40 до 70 лет проходят осмотр на раннее выявление рака молочной железы – маммографию в двух проекциях. При необходимости углубленную диагностику – прицельную маммографию, УЗИ молочных желез, трепанобиопсию, пункционную или аспирационную биопсию, гистологию, консультацию профильных специалистов.
- Мужчины и женщины в возрасте от 50 до 70 лет проходят осмотр на раннее выявление колоректального рака с помощью гемокульт-теста. При необходимости проводится углубленная диагностика – тотальная видеоколоноскопия, в том числе под наркозом, эндоскопическая щипковая биопсия, гистология, консультации специалистов.
Если у вас возникли дополнительные вопросы касательно прохождения скринингов, вы можете задать их своему участковому врачу или Службе поддержки пациентов в своей поликлинике.
Если решить ситуацию на месте не удалось, то можно обратиться в Фонд социального медицинского страхования по удобному каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram.
Пресс-служба филиала по СКО НАО
«Фонд социального медицинского страхования»

В 2022 году на профосмотры детей направлено около 40 млрд тенге – ФСМС
2022 год объявлен Президентом РК Касым-Жомартом Токаевым Годом детей. Фонд социального медицинского страхования в рамках спецпроекта «Сүйікті бала» продолжает информировать о финансировании медицинской помощи детскому населению.
Для профилактики болезней
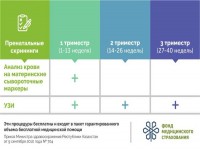
В современной медицине ключевое значение имеет профилактика заболеваний. В нашей стране реализуется комплексный подход, направленный на заботу о здоровье детей. Во-первых, предусмотрен комплекс мер по планированию семьи. Во-вторых, проводится 3-кратный пренатальный скрининг беременных, который позволяет своевременно выявить патологии и пороки развития плода. В-третьих, в роддоме новорожденному проводится неонатальный скрининг. Кроме того, согласно Стандартам организации оказания педиатрической помощи предусмотрены меры по профилактике, снижению заболеваемости, инвалидности и смертности детей.
Как сообщили в Фонде социального медицинского страхования, на текущий год в системе ОСМС предусмотрено 39,7 млрд тенге на проведение аудиологического скрининга (5,1 млрд тенге), профилактических осмотров детей до 5 лет (около 11,7 млрд тенге) и профосмотры в рамках школьной медицины (более 22,9 млрд тенге).
В Фонде напомнили, что дети входят в одну из льготных категорий, поэтому до 18 лет взносы на обязательное социальное медицинское страхования за них платит государство. Таким образом, все дети застрахованы и имеют право на необходимую медицинскую помощь в системе ОСМС.
Какие обследования проводятся детям?
Новорожденным, детям раннего возраста и до 6 лет проводится аудиологический скрининг. Это массовое стандартизированное обследование, которое позволяет выявить у ребенка нарушения слуха. Оно проводится в два этапа. Первый – непосредственно в роддоме в первые трое суток жизни ребенка. Второй – детям определенных возрастных категорий в кабинетах развития ребенка в своей поликлинике. В этом случае медсестра с участка связывается с родителями и приглашает пройти скрининг в установленные сроки.
В случае обнаружения нарушений слуха у детей предпринимаются меры по реабилитации и предупреждению заболеваний, ведущих к инвалидизации. Если возникает риск тугоухости или глухоты, то ребенка направляют в сурдологические кабинеты для дальнейшего углубленного обследования, а также на психолого-медико-педагогическую консультацию для обследования и решения вопросов коррекционно-развивающего обучения.
Дети дошкольного, школьного возрастов, а также учащиеся организаций технического и профессионального, послесреднего и высшего образования, не достигшие восемнадцатилетнего возраста, проходят профилактический медицинский осмотр. Его проводят специалисты поликлиники, выезжая в организацию образования. Если ребенок дошкольного возраста не посещает детский сад, то профосмотр он проходит в поликлинике, к которой прикреплен.
Профосмотр включает доврачебный, квалифицированный и специализированный этапы.
На доврачебном этапе проводится определение роста и массы тела, измерение объема головы и грудной клетки (до 3 лет), оценку физического и психосоциального развития, измерение артериального давления (от 7 лет), определение остроты зрения и слуха, ЭКГ и т. д.
На втором этапе проводится осмотр кожных покровов и волосистой части головы, слизистых оболочек, осмотр и пальпация области щитовидной железы, осмотр грудной клетки, позвоночника, конечностей, исследование органов дыхания, пищеварения и т. д. При выявлении патологических изменений ребенка направляют на дополнительное обследование к профильному специалисту.
Специализированный этап проводится врачами профильных специальностей.
Если у вас возникают вопросы по оказанию качеству и своевременности оказаниям медицинской помощи, вы можете обратиться в Службу поддержки пациентов и внутреннего аудита поликлиники, либо обратиться в Фонд социального медицинского страхования по удобному для вас каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram
Пресс-служба филиала по СКО НАО
«Фонд социального медицинского страхования»
Как защитить свои права пациента
Если вы остались недовольны качеством оказанных медицинских услуг, столкнулись с грубым отношением со стороны медицинского персонала, фактами вымогательства денежных средств за медицинские услуги, которые предоставляются в рамках гарантированного объёма бесплатной медицинской помощи и в системе обязательного социального медицинского страхования, или другими проблемными вопросами вы можете:
Обратиться за помощью в службу поддержки пациентов и внутреннего аудита. Такая служба работает в каждой медицинской организации. Достаточно написать письменное заявление с указанием контактных данных для обратной связи. Более подробную информацию можно узнать на ресепшн поликлиники или больницы.

Обратиться в колл-центр Управления здравоохранения региона. Поскольку все медорганизации подчиняются управлениям здравоохранения, представители последних смогут повлиять на решение вашего вопроса.

Оставить заявку в приложении Qoldau 24/7. После вашего обращения в Qoldau 24/7 специалисты Фонда соцмедстрахования свяжутся с медицинской организацией и проверят качество оказание услуги, если по той или иной причине вы ее не получили, то они выяснят причину отказа. Все заявления вносятся в реестр с присвоением регистрационного номера, благодаря которому можно отслеживать статус обращения.

Оставить заявку в Telegram-боте @SaqtandyryBot. Для этого в главном меню необходимо выбрать команду «Отправить сообщение на 1406». Заявка должна содержать суть вопроса, а также название региона и медицинской организации.

Обратиться в круглосуточный единый контакт-центр фонда 1406. Звонок с мобильных и городских телефонов на всей территории Казахстана бесплатный.

Оставить обращение в разделе "Задать вопрос/пожаловаться"
Статус «НЕ ЗАСТРАХОВАН»: какая медпомощь полагается?
Периодически в социальных сетях появляются публикации с ошибочным мнением о том, что без медицинского страхования нельзя получить медицинскую помощь, даже когда срочно необходимо. В Фонде социального медицинского страхования решили напомнить, как должны обслуживать и на что могут рассчитывать пациенты, которые не застрахованы в системе ОСМС.
Фонд социального медицинского страхования является единым закупщиком медицинской помощи и производит оплату за оказанные медицинские услуги населению в рамках гарантированного объема бесплатной медицинской помощи (ГОБМП) и в системе обязательного медицинского страхования (ОСМС).
Услуги в перечне ОСМС предоставляются гражданам, которые имеют статус «ЗАСТРАХОВАН».
А на что могут рассчитывать незастрахованные пациенты? Им предоставляется те виды медпомощи, которые предусмотрены в ГОБМП.
Кому полагается ГОБМП?
Гарантированный объем бесплатной медицинской помощи оплачивается из бюджетных средств и предоставляется:
- гражданам Республики Казахстан,
- кандасам,
- беженцам,
- иностранцам, постоянно проживающим на территории Республики Казахстан (и имеющим вид на жительство),
- лицам без гражданства, постоянно проживающим на территории Республики Казахстан (и имеющим вид на жительство).
Иностранцы и лица без гражданства, временно пребывающие в Республике Казахстан, лица, ищущие убежище, имеют право на получение ГОБМП при заболеваниях, представляющих опасность для окружающих.
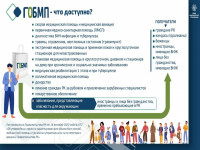
Что входит в ГОБМП?
В гарантированный объем бесплатной медицинской помощи входят:
1. Услуги скорой помощи, в том числе с привлечением медицинской авиации в определенных случаях (то есть в случае необходимости экстренной помощи, пациенту ее должны оказать независимо от того, застрахован он или нет);
2. Услуги первичной медико-санитарной помощи (ПМСП, то есть это базовые услуги, которые в основном оказываются на уровне участковой службы вашей поликлиники), в том числе:
1) диагностика, лечение и управление наиболее распространенными заболеваниями;
2) профилактические осмотры целевых групп населения (детей, взрослых);
4) иммунизация (вакцинация);
5) формирование и пропаганда здорового образа жизни;
6) мероприятия по охране репродуктивного здоровья;
7) наблюдение за беременными и за родильницами в послеродовом периоде;
8) санитарно-противоэпидемические и санитарно-профилактические мероприятия в очагах инфекционных заболеваний.
3. Специализированная медицинская помощь в амбулаторных условиях (это услуги на уровне поликлиники, в том числе для состоящих на учете и при возникновении срочных ситуаций):
1) профилактика и диагностика ВИЧ-инфекции и туберкулеза;
2) услуги при травмах, отравлениях или других неотложных состояниях, в том числе услуги мобильной бригады при заболеваниях, вызывающих ухудшение эпидемиологической ситуации в стране и в случаях подозрения на них для всех лиц, независимо от статуса застрахованности;
3) диагностика и лечение при социально значимых заболеваниях;
4) диагностика и лечение при хронических заболеваниях, подлежащих динамическому наблюдению.
4. Специализированная медицинская помощь в стационарозамещающих условиях (сюда, кстати, входит и лечение пациентов от коронавируса на дому):
1) лечение при социально значимых заболеваниях;
2) услуги стационара на дому при заболеваниях, вызывающих ухудшение эпидемиологической ситуации в стране и в случаях подозрения на них для всех, независимо от статуса застрахованности;
3) лечение при хронических заболеваниях, подлежащих динамическому наблюдению.
5. Специализированная медицинская помощь в стационарных условиях (лечение в больнице для определенных категорий пациентов), оказываемая:
1) при изоляции лиц, находившихся в контакте с больным инфекционным или паразитарным заболеванием, представляющим опасность для окружающих, а также бактерионосителей, вирусоносителей и лиц с подозрением на инфекционное или паразитарное заболевание, представляющее опасность;
2) при лечении инфекционных, паразитарных заболеваний и заболеваний, представляющих опасность для окружающих;
3) экстренная помощь людям, независимо от статуса застрахованности, в том числе проведение лечебно-диагностических мероприятий в приемном отделении круглосуточного стационара;
4) в плановом порядке.
6. Медицинская реабилитация:
1) при лечении основного заболевания;
2) для больных туберкулезом.
7. Паллиативная медицинская помощь;
8. Обеспечение препаратами крови и ее компонентами при наличии медицинских показаний при оказании специализированной медицинской помощи;
9. Патологоанатомическая диагностика при оказании специализированной медицинской помощи в амбулаторных, стационарозамещающих и стационарных условиях;
10. Направление казахстанцев на лечение за рубеж и (или) привлечение зарубежных специалистов для проведения лечения в отечественных медицинских организациях;
11. Обеспечение лекарственными средствами, медицинскими изделиями, специализированными лечебными продуктами, иммунобиологическими лекарственными препаратами. (Предусмотрено для лиц, состоящих на динамическом учете с социально значимыми, хроническими заболеваниями. На сегодняшний день на амбулаторном уровне в рамках ГОБМП обеспечивается 49 нозологий по 347 наименованиям лекарственных средств и медицинских изделий. Перечень утвержден приказом Министра здравоохранения РК № 75).
Во всех перечисленных случаях незастрахованные граждане могут рассчитывать на необходимую помощь, которая им будет оказана в рамках гарантированного государством бесплатного объема медпомощи.
«Если вы нуждаетесь в неотложной помощи, а вам отказывают в ее оказании, ссылаясь на отсутствие статуса застрахованности в ОСМС, необходимо заявлять врачу о своих правах пациента и требовать их соблюдения. В Фонд часто приходят подобного рода обращения, поэтому призываем граждан изучать свои права», – пояснил заместитель Председателя Правления ФСМС Илияс Мухамеджан.
Есть факты, когда пациенты даже не обращаются в поликлинику, считая, что не смогут получить медуслуги, если не платят взносы за ОСМС. Напоминаем, что в бесплатной помощи по указанным выше случаям отказывать не должны.
В то же время Фонд рекомендует становиться участниками системы ОСМС, чтобы иметь возможность пользоваться более широким перечнем медицинских услуг. В частности, это консультации узких специалистов, диагностические исследования, плановые операции, в том числе дорогостоящие.
При возникновении дополнительных вопросов можно задать их справочной службе поликлиники или обратиться в Службу поддержки пациентов для разрешения ситуации. Если достичь понимания на месте не удалось, следует обратиться в Фонд социального медицинского страхования по удобному для вас каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram.
Пресс-служба филиала по СКО НАО
«Фонд социального медицинского страхования»
ПРЕСС-РЕЛИЗ
Маршрут пациента: что важно знать о лечении коронавируса
В последние дни в стране наблюдается рост заболеваемости коронавирусной инфекцией. Фонд социального медицинского страхования напомнинает, как действовать пациентам, которые обнаружили у себя симптомы коронавируса.
ПЦР-тест
Если вы почувствовали симптомы простуды, гриппа или пневмонии, вы можете сдать анализ на коронавирус методом ПЦР. Это можно сделать, обратившись в фильтр-кабинет поликлиники. Также чтобы не подвергать риску заражения окружающих, можно позвонить в регистратуру или справочную своей поликлиники и вызвать на дом мобильную бригаду. Исследование в данном случае будет проведено бесплатно в рамках гарантированного объема бесплатной медицинской помощи, так как это инфекционное заболевание, представляющее опасность для окружающих. То есть застрахованным быть не обязательно.
Также ПЦР-тестирование проводится лицам, контактировавшим с пациентом, у которого выявлен коронавирус. Здесь также возможно обращение через фильтр-кабинет или вызов мобильной бригады на дом.
ПЦР для получения возможности выехать за границу оплачивается за свой счет. Также, если справку с отрицательным ПЦР требуют для посещения какой-либо организации или с места работы, то оплачивается исследование за счет собственных средств или средств работодателей по договоренности.
Перечень случаев, по которым ПЦР-тест проводится бесплатно:
- по медицинским показаниям при обращении в фильтр кабинет – при наличии признаков ОРВИ и вирусной пневмонии;
- при вызове мобильной группы на дом для пациента с подозрением на коронавирусную инфекцию;
- при экстренной госпитализации в стационар в случае положительного результата экспресс-теста;
- при направлении на плановую госпитализацию или догоспитальное обследование;
- беременным женщинам для госпитализации на родоразрешение в сроке от 37 недель;
- пациентам, находящимся на гемодиализе.
Мобильные бригады
Для того чтобы пациенты не подвергали риску окружающих и посещали поликлинику с признаками болезни, а также получали необходимую медицинскую помощь на дому, при каждой организации ПМСП были созданы мобильные бригады по амбулаторному наблюдению за больными с COVID-19. Они обслуживают вызовы на своей территории обслуживания, время работы – с 8.00 до 20.00. Если пациент не проживает на территории поликлиники по месту прикрепления, ему нужно обратиться за помощью на 103. Вызовы после 20.00 обслуживает также скорая помощь.
В функции мобильной бригады входят:
- Выезд на дом к пациенту с признаками ОРВИ или подозрением на коронавирусную инфекцию при первичном обращении;
- Выезд к пациентам, которые находятся на амбулаторном наблюдении или на домашней изоляции;
- Проведение ПЦР-тестирования при подозрении на СOVID-19;
- Назначение лекарств и при необходимости их доставка пациентам с внебольничной пневмонией и хроническими заболеваниям;
- Помощь пациентам для ведения ими самостоятельного мониторинга состояния;
- Оформление медкарты амбулаторного пациента.
КТ или рентген
При подозрении на развитие воспалительных процессов в легких проводится компьютерная томография или рентгенография грудной клетки. Данные виды диагностики проводятся пациенту бесплатно при госпитализации в круглосуточный стационар в рамках гарантированного объема бесплатной медицинской помощи. Поэтому оказываются и незастрахованным пациентам с признаками пневмонии.
Госпитализация необходима пациентам, чье состояние здоровья не позволяет лечиться дома – при низком уровне сатурации, нарастающей одышке и неспособности самостоятельно дышать, при высокой степени поражения легких. Стоит учесть, что при одинаково сниженной сатурации у двух пациентов могут быть разные показания к госпитализации. Поэтому одного только положительного результата ПЦР недостаточно для госпитализации.
Если же речь идет о прохождении обследования на уровне поликлиники (без госпитализации), то оно будет проведено бесплатно пациентам, которые регулярно делают взносы и застрахованы, так как данные диагностические услуги входят в пакет ОСМС.
По итогам лечения на дому, в том числе под наблюдением участкового врача, через определенное время пациенту снова могут назначить прохождение КТ для проверки состояния в динамике.
Важно напомнить пациентам, которые решили лечиться дома: при нарастании клинических симптомов заболевания и ухудшении самочувствия необходимо поставить в известность участкового врача.
Кроме того, при необходимости предусмотрено открытие дневного стационара на дому для пациентов, которым прописано получение уколов, капельницы. В таком случае их на дому посещает медицинский работник от поликлиники для проведения врачебных назначений (манипуляций).
Лекарственное обеспечение
При госпитализации в круглосуточный стационар пациент получает получает необходимые лекарства в соответствии с протоколом лечения.
При лечении на амбулаторном уровне предусмотрено лекарственное обеспечение согласно приказу МЗ РК №75 (Перечень лекарственных средств и медицинских изделий для бесплатного и (или) льготного амбулаторного обеспечения отдельных категорий граждан Республики Казахстан с определенными заболеваниями (состояниями).
В данном случае пациент получает рецепт от лечащего врача, на его основании ему выдается лекарство в аптеке поликлиники. При легкой и средней степени тяжести течения COVID-19 (симптомы ОРВИ) пациенту полагается парацетамол, ибупрофен. Если речь идет о пневмонии, вероятности риска тромбоэмболии, то на амбулаторном уровне пациент может получить капсулы дабигатрана и таблетки ривароксабана, апиксабана, а также парацетамола и ибупрофена.
Реабилитация и восстановление
После обследования, диагностики и лечения в некоторых случаях необходимо помочь организму восстановиться. Особенно, если пациент имеет хронические заболевания, осталась одышка, наблюдается слабость.
Одним из положительных факторов реализации системы ОСМС является повышение финансирования медицинской реабилитации и соответственно возможности ее получения пациентами.
Как пройти медицинскую реабилитацию после перенесенной коронавирусной инфекции по ОСМС?
- Нужно обратиться к своему лечащему врачу в поликлинике.
- Врач даст направление на консультацию врача-реабилитолога или мультидисциплинарной группы (МДГ).
- Реабилитолог или МДГ проведут оценку состояния пациента и подберут необходимый курс восстановительных мероприятий.
- Мероприятия реабилитации направлены на нормализацию дыхания, снижение осложнений, улучшение качества жизни и облегчение симптомов беспокойства и депрессии.
- Медицинская реабилитация, в зависимости от степени функциональных нарушений, может проводиться как в стационарных, так и в амбулаторных условиях.
ВАЖНО: Пройти реабилитацию при наличии показаний могут также те пациенты, которые лечились дома и не обращались в медицинские организации. Алгоритм действий для них идентичен.
В Фонде напоминают: если возникли вопросы по качеству и доступности медицинской помощи, нужно обращаться в Службу поддержки пациентов и внутреннего аудита поликлиники. Если добиться разрешения вопроса не удалось, следует оставить обращение в адрес Фонда социального медицинского страхования по удобному каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram.
Пресс-служба филиала по СКО НАО
«Фонд социального медицинского страхования»

Статус «застрахован» гарантирует получение медпомощи в системе ОСМС
Проверьте свой статус в системе ОСМС через официальные каналы связи Фонда социального медицинского страхования:
- бесплатный номер 1406
- в правом нижнем углу на сайте fms.kz
- мобильное приложение Qoldau 24/7
- SaqtandyryBot в Telegram
- по телефонам 8 (7152) 555-165, 555-164
Напоминаем, что с 1 января 2020 года система здравоохранения Республики Казахстан перешла на обязательное социальное медицинское страхование. Одним из главных условий участия граждан в ОСМС, является уплата взносов и отчислений.
На 2021 год установлены следующие размеры платежей на ОСМС:
- Самостоятельные плательщики, оплачивают взносы по 2125 тенге в месяц. Код назначения платежа – 122. Взносы должны быть оплачены за 12 предшествующих месяцев дате обращения.
- Самозанятым гражданам при оплате ЕСП за три месяц подряд, при наступлении третьего месяца присвоится статус застрахован. Например, я ни разу не платил взносы, но с октября 2021 года начал ежемесячно уплачивать ЕСП, в этом случае в декабре я получу статус застрахованности. Задолженность за предшествующие 12 месяцев оплачивать не надо, достаточно ежемесячно оплачивать ЕСП в последующем.
- Индивидуальные предприниматели и лица, занимающиеся частной практикой, ежемесячно оплачивают взносы по 2975 тенге. Код назначения платежа – 122. При оплате необходимо указать период, за который производится платеж.
- За физических лиц, получающих доходы по договорам гражданско–правового характера оплачивает взносы налоговый агент, заключивший данный договор в размере 2 % от суммы договора. Код назначения платежа – 122.
- Работодатели обязаны оплачивать взносы и отчисления за наемных работников до 25-го числа месяца, следующего за отчетным в размере:
- По КНП 121 – отчисления в размере 2 % от фонда оплаты труда (за счет работодателя).
- По КНП 122 – взнос в размере 2 % от начисленного дохода работника (из з/п работника).
Что важно знать о госпитализации детей в Казахстане - ФСМС
Ежегодно в медицинские организации Казахстана госпитализируется свыше 500 тыс. детей. Госпитализация детей осуществляется как в экстренном, так и в плановом порядке. Экстренными считаются состояния, которые при несвоевременно оказанной медицинской помощи могут угрожать жизни ребенка. Например, острые гнойные заболевания, травмы, тяжело протекающие кишечные инфекции, сильные боли в животе, отравления, ожоги и т.д. В этих случаях ребенок доставляется в больницу бригадой скорой помощи или самостоятельно родителями. - Плановая госпитализация осуществляется, когда ребенку необходимо провести курс лечения в условиях стационара или предстоит плановая операция.
За 10 месяцев 2021 года 592 400 казахстанских детей получили лечение в условиях круглосуточного стационара, на сумму свыше 270 млрд тенге. Основными причинами госпитализации детей явились инфекционные заболевания, заболевания органов дыхания, состояния, возникающие в первый месяц жизни, врожденные заболевания и острая хирургическая патология.
Согласно правилам оказания стационарной помощи, сопровождать ребенка до 5 лет в больнице может один из родителей, либо кто-то из близких родственников (бабушка/дедушка, совершеннолетние брат/сестра) при наличии нотариальной доверенности. Пациенты онкогематологического профиля госпитализируются в сопровождении взрослого до 18 лет. В отдельных тяжелых случаях, дети старше 5 лет также могут госпитализироваться вместе со взрослым, после согласования с заведующим отделения больницы. При необходимости, сопровождающий может получить больничный лист о временной нетрудоспособности.
Плановая госпитализация оформляется через Портал Бюро госпитализации участковым врачом (врачом общей практики, педиатром) по месту жительства. При подтверждении стационаром даты плановой госпитализации участковый врач формирует выписку из медицинской карты ребенка с результатами необходимых исследований и анализов. Данный перечень может отличаться в зависимости от профиля медицинской помощи К примеру, в обязательный список Научного центра педиатрии и хирургии входят следующие документы: для ребенка - направление на госпитализацию в стационар, талон плановой госпитализации по порталу, выписка из истории развития ребенка, прививочная карта, справка об эпидемиологическом окружении ребенка за последний месяц, осмотр на чесотку, дерматомикоз, педикулез, общий анализ крови, кровь на микрореакцию, бак. посев кала на патогенную флору, маркеры на вирус гепатита, кровь на ВИЧ, ПЦР на Covid-19, соскоб на яйца гельминтов. Для сопровождающего взрослого – флюорография, кровь на микрореакцию, соскоб на яйца гельминтов, ПЦР на Covid-19, доверенность на сопровождающее лицо от законного представителя ребенка (нотариально заверенная).
На что может рассчитывать сопровождающий взрослый во время госпитализации?
Согласно Кодекса Республики Казахстан "О здоровье народа и системе здравоохранения" в любой больнице вне зависимости от профиля, кормящая мать ребенка до одного года жизни обеспечивается бесплатным питанием на весь период пребывания. Сопровождающее лицо детей в возрасте до 5 лет обеспечивается койкоместом.
Как выстраивается учебный процесс детей-школьников на базе стационара и досуг детей дошкольного возраста?
Каждая отдельная медицинская организация выстраивает учебный процесс согласно внутренним правилам распорядка с учетом особенностей оказания медицинской помощи. К примеру, в НЦПДХ функционирует образовательная школа (прикреплена ОШ №70 УО г.Алматы), состав из 33 преподавателей по всем дисциплинам ежедневно работают в две смены. Также в Центре работает группа психологов, воспитателей, привлекаются при необходимости и другие специалисты. В каждом отделении имеются игровые комнаты, оснащенные мебелью, кабельным телевидением, игрушками. В смарт-классах, в игровых комнатах проводятся групповые и индивидуальные развивающие занятия, в отделениях на постоянной основе проводятся праздники, мастер-классы и пр.
В каких случаях (в том числе по медицинским показаниям) присутствие в стационаре взрослого не допускается?
В стационар по уходу за ребенком не допускаются лица с признаками острых инфекционных заболеваний, в том числе туберкулезом, COVID-19, а также с психическими, кожно-венерологическими заболеваниями, алкоголизмом, наркоманией, беременностью более 24 недель, старше 65 лет.
Правила посещения пациентов родственниками, приемы передач.
В связи с карантинными мерами по COVID-19, стационары пересмотрели правила посещения родственников и приема передач. Так, к примеру, на входе в НЦПДХ был организован пункт приема передач от родственников. После наружной обработки пакетов с передачей, проводится индивидуальная доставка каждому пациенту до палаты.
Личные вещи и принадлежности, которые рекомендуется брать с собой в стационар.
- Документы: направление на госпитализацию, талон, выписку из истории болезни, свидетельство о рождении ребенка, удостоверение личности взрослого, амбулаторная карточка и результаты обследований, связанных с болезнью пациента.
- Одежда для стационара.
- Сменная обувь: тапочки (лучше резиновые).
- Средства личной гигиены.
- Сотовый телефон и зарядное устройство.
- Индивидуальная посуда (при желании).
Если у вас возникли дополнительные вопросы, вы можете задать справочной службе поликлиники, либо обратившись в Фонд социального медицинского страхования по удобному для вас каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram.
Пресс-служба филиала по СКО НАО
«Фонд социального медицинского страхования»
ПРЕСС-РЕЛИЗ
Сельчане могут получить консультацию узких специалистов дистанционно
Благодаря дистанционным услугам медицинская помощь становится доступнее для сельчан. Консультации врачей узких профилей, в том числе специалистов казахстанских и зарубежных научных центров, могут проводить в онлайн-режиме прямо на месте, без необходимости пациента выезжать из своего населенного пункта. Расскажем подробнее об этой возможности.
Когда медуслуги предоставляются дистанционно?
Скорее всего, многие уже сталкивались с возможностью получения медицинской помощи дистанционно, в частности, при записи к участковому врачу. Особенно актуальна эта услуга в период лечения пациента от коронавируса. Чтобы вести наблюдение за его состоянием и контролировать выполнение рекомендаций, врач может провести очередной прием с помощью аудио- или видеосвязи, а больному не нужно ехать ради этого в поликлинику. Также дистанционные услуги облегчают возможности получения медпомощи сельскому населению, которое не всегда может выехать в районный или областной центр на консультацию.
Дистанционные медицинские услуги оказываются в рамках гарантированного объема бесплатной медицинской помощи и в системе обязательного социального медицинского страхования. Для их получения необходимо направление лечащего врача.
Осуществляются дистанционные медуслуги по следующим видам медицинской помощи: доврачебная медицинская помощь; первичная медико-санитарная помощь; специализированная медицинская помощь; медицинская реабилитация; паллиативная медицинская помощь.
Дистанционные медицинские услуги предоставляются по следующим поводам:
1) оказание консультативной помощи, в том числе специалистами научно-исследовательских институтов, научных центров, университетских больниц, а также зарубежными клиниками;
2) определение целесообразности направлять пациента на очную консультацию;
3) оказание практической помощи специалистами более высокого уровня специалистам поликлиник и сельского здравоохранения;
4) оценка эффективности диагностики и лечения, медицинское наблюдение за состоянием здоровья пациента;
5) уточнение диагноза, корректировка и определения дальнейшей тактики ведения пациента и назначение диагностических процедур, тактики лечения;
6) определение возможности транспортировки пациента, в том числе целесообразность использования средств медицинской авиации;
7) организация консилиумов в дистанционной форме;
8) оказание услуг медицинской реабилитации.
Дистанционные услуги могут оказываться на дому, вне медицинской организации, а также в амбулаторных, стационарных, стационарозамещающих условиях, в санаторно-курортных организациях.
В какой форме оказываются услуги?
Дистанционные услуги могут проводиться:
- в неотложной форме – при внезапных острых заболеваниях и состояниях, обострении хронических заболеваний, не предоставляющих явную угрозу жизни пациента. В таких случаях они должны оказываться в течение периода от 3 до 24 часов с момента поступления запроса в консультирующую медорганизацию (в зависимости от графика ее работы).
- в плановой форме – при заболеваниях и состояниях, не сопровождающихся угрозой жизни пациента, отсрочка оказания которой на определенное время не повлечет за собой ухудшение состояния пациента, а также при проведении профилактических мероприятий.
При оказании услуги в режиме отложенных консультаций специалист дистанционно изучает медицинские документы пациента и информацию о состоянии его здоровья. Затем готовит медицинское заключение без непосредственного общения с лечащим врачом и пациентом.
При услуге в режиме реального времени пациент самостоятельно или медицинский работник осуществляет запись на консультацию или оказание медпомощи в дистанционном формате. Длительность консультации зависит от графика работы консультирующей медицинской организации.
При наступлении срока проведения услуги в режиме реального времени медработник связывается с пациентом с помощью средства коммуникации в формате аудио-визуального контакта.
Консилиум на дистанционном уровне
Особенно важно применение дистанционной формы оказания услуги при организации консилиумов в случаях, когда в населенном пункте, где находится пациент, нет необходимых экспертов, умеющих оценить картину.
При проведении консилиума в режиме реального времени лечащий врач или медицинский работник, проводящий диагностическое исследование, и пациент непосредственно взаимодействуют с участниками консилиума посредством информационно-коммуникационных технологий.
При проведении консилиума в режиме отложенных консультаций консультанты или профильные специалисты дистанционно изучают электронную медицинскую документацию пациента и информацию о состоянии его здоровья. Проводят обсуждение друг с другом посредством технологий коммуникации и готовят медицинское заключение, при этом не прибегая к общению с пациентом и медработником, проводящим диагностическое исследование.
Дистанционное наблюдение за пациентом
Посредством дистанционных услуг может вестись и наблюдение за состоянием здоровья пациента. Такой подход особенно практичен, когда больной проживает в сельской местности, где нет своего врача.
Дистанционное наблюдение назначается лечащим врачом и включает программу, порядок дистанционного наблюдения и установления диагноза заболевания.
Участниками дистанционного наблюдения за состоянием здоровья пациента являются непосредственно пациент и лечащий врач. Пациент отвечает на вопросы о своем самочувствии, озвучивает жалобы, врач изучает наличие симптомов заболеваний, собирает физиологические показания.
При необходимости врач должен иметь возможность экстренно среагировать при критическом отклонении показателей состояния здоровья пациента от предельных значений.
Результаты дистанционных услуг
Заключение врачей, предоставляющих дистанционные медицинские услуги, все материалы о состоянии здоровья и диагнозе пациента должны быть внесены в электронный паспорт здоровья пациента и подписаны ЭЦП врача.
Пациент должен иметь доступ к информации по итогам оказания дистанционной услуги и своем здоровье. А его персональные данные должны быть защищены.
Если у вас есть вопросы касательно получения медицинских услуг в дистанционной форме, то вы можете задать их участковому врачу или Службе поддержки пациентов в своей поликлинике. В случае неполучения нужной информации можно подать обращение в Фонд социального медицинского страхования по следующим каналам связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram.
ПРЕСС-РЕЛИЗ
В четыре раза увеличился объем оказанных услуг КТ/МРТ в 2021 году
Через ОСМС многие медицинские услуги стало легче получить. Учитывая достаточно высокие показатели онкологических и сердечно-сосудистых заболеваний в нашей стране, а также присутствие коронавирусной инфекции, не теряет актуальность вопрос доступности услуг компьютерной и магнитно-резонансной томографии.
В Фонде социального медицинского страхования отмечают, что в этом году количество поставщиков этих услуг выросло на 26% и 21% соответственно. А значит у граждан появилось больше возможностей пройти диагностику.
Больше поставщиков – выше доступность
До внедрения системы обязательного социального медицинского страхования предоставление услуг КТ и МРТ было одним из направлений, по которому наблюдалось постоянное недофинансирование. Граждане, состоящие на очереди, порой по несколько месяцев ожидали возможности пройти КТ или МРТ в больнице или поликлинике своего региона.
Как изменилась ситуация? Если в 2020 году поставщиками Фонда социального медицинского страхования по КТ было 135 медицинских организаций, то в этом году уже 190. Поставщиков МРТ в прошлом году было 95, тогда как в этом – 121 медицинская организация оказывает услуги данной диагностики. Эта тенденция, по ожиданиям, продолжится и в следующие годы, поскольку Фонд выступает за повышение тарифов оплаты, чтобы приблизить их к рыночным и сделать более привлекательными для частных поставщиков. Сейчас во многих населенных пунктах открываются частные кабинеты КТ/МРТ, некоторые из них работают круглосуточно, учитывая повышенный спрос на услуги.
Значительно выросло количество поставщиков КТ в Атырауской, Туркестанской, Павлодарской областях и г. Шымкенте. Количество поставщиков МРТ существенно увеличилось в Акмолинской и Павлодарской областях.
Больше всего поставщиков наблюдается в крупных регионах ввиду повышенного спроса от многочисленного населения: в Алматы по системе ОСМС работает 19 медорганизаций по услугам КТ и 16 медорганизаций по МРТ, Нур-Султане – 17 и 11 медорганизаций соответственно, Туркестанской области – 15 и 12 медорганизаций соответственно, Шымкенте – 13 и 11 медорганизаций соответственно, Алматинской области – 16 и 5 медорганизаций соответственно.
Отметим, что обеспечение в регионе доступности необходимых медицинских услуг входит в компетенцию местных исполнительных органов, поэтому мониторинг оснащенности и необходимую работу по присутствию поставщиков в том или иной районе внутри региона ведут управления здравоохранения.
Финансирование позволяет спросу расти
В этом году почти в 2 раза выросли суммы заключенных договоров на услуги КТ и МРТ. Если в 2020 году сумма договоров по всей стране составила почти 706 млн тенге, то по состоянию на 1 ноября 2021 года договоры заключены почти на 1,4 млрд тенге.
По итогам 10 месяцев текущего года оказано почти 46,9 тыс. услуг КТ и МРТ по медицинскому страхованию, то есть в плановом порядке по направлению лечащего врача.
В целом сумма оказанных услуг по стране составила около 907 млн тенге за период с января по октябрь 2021 года.
Для сравнения, за аналогичный период прошлого года было оказано всего 11,4 тыс. услуг КТ/МРТ общей стоимостью 207,5 млн тенге. Таким образом, объем оказанных услуг вырос более чем в 4 раза.
Как пройти томографию по ОСМС бесплатно?
Любую диагностическую процедуру пациенту назначает лечащий врач. Он изучает состояние больного, его жалобы, проявляющиеся симптомы. И при наличии соответствующих показаний врач может выписать направление на проведение КТ или МРТ. Для получения данной услуги в плановом порядке пациент должен иметь статус «Застрахован» в системе ОСМС.
Если у вас остались вопросы касательно получения услуг КТ/МРТ, или вы не можете добиться их оказания, то можно обратиться в Службу поддержки пациента в своей поликлиники. Также при отсутствии возможности пройти томографию в своем регионе из-за длительного ожидания вы можете уточнить ситуацию в управлении здравоохранения своего региона. Если решить вопрос на месте не удалось, то подайте обращение в Фонд социального медицинского страхования удобным для себя способом: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram.
Пресс-служба филиала по СКО НАО «Фонд социального медицинского страхования»
Паллиативная помощь — жить с диагнозом качественнее и дольше.
Цель паллиативной помощи — не просто выживание, а улучшение качества жизни пациента и его семьи посредством контроля боли и других тяжких симптомов развивающейся болезни: физических и психологических. В результате паллиативных вмешательств человек может максимально долго оставаться социально активным, общаться с родственниками и друзьями, достигать важные для него жизненные цели.
Филиалом по СКО фонда обязательного медицинского страхования в данном направлении проводится работа по привлечению медицинских организаций для оказания данного вида медицинской помощи.
Кроме государственных организаций, которые открыли в стационарах койки для оказания помощи, частные поставщики также активно в данном направлении работают.
По словам руководителя ТОО «Центр паллиативной помощи» Лясота Е.В. в данном центре в 2020 году функционировало 25 коек паллиативной помощи, где получили помощь 136 пациентов по 12 заболеваниям. В 2021 году помощь получили уже за 9 месяцев - 202 пациента.Так с 2020 года в рамках договора с филиалом работает ТОО «Центр паллиативной помощи» который находится в Кызылжарском районе на территории село Знаменское.
Основными задачами и направлениями деятельности организаций, оказывающих паллиативную медицинскую помощь, являются:
- организация мероприятий, направленных на улучшение качества жизни пациентов с тяжелыми и неизлечимыми заболеваниями;
- облегчение боли и тяжелых проявлений заболевания неизлечимо больного пациента при отсутствии показаний к проведению радикального лечения (инкурабельные пациенты);
Но какими бы большими или малыми не были ресурсы, паллиативная помощь должна быть доступна в любом месте, где есть нуждающийся в помощи больной.В связи с этим в районах области также открыты на базе районных больниц койки паллиативной помощи, которые оказывают помощь населению, проживающему на территории района. Для получения данной услуги необходимо обратиться в поликлинику по месту прикрепления.
Лариса Гордеева – директор филиала по Северо-Казахстанской области НАО
«Фонд социального медицинского страхования»
ПРЕСС-РЕЛИЗ
Что важно знать о скрининговых исследованиях?
Фондом социального медицинского страхования ежегодно выделяются средства на финансирование профилактических медицинских осмотров. В этом году на эти цели запланировано 9,6 млрд тенге.
Вовремя пройденные обследования помогают выявить серьезные заболевания на ранней стадии и начать лечение.
Мы подготовили краткий обзор, почему так важно не пропускать скрининговые обследования и как это можно сделать?
Что такое скрининг и для чего он нужен?
Скрининг – это профилактический медицинский осмотр людей определенного возраста, не имеющих жалоб, для выявления и предупреждения развития заболеваний на ранних стадиях.
То есть, за одно посещение поликлиники вы сможете с помощью специальных методов обследования исключить наличие онкологического или другого заболевания (в зависимости от вида скрининга) либо вовремя выявить вероятность их возникновения.
Нужна ли страховка?
Медицинская помощь по профилактическим осмотрам и скринингам оказывается как по ГОБМП, так и по ОСМС. То есть прием, участкового врача проводится в рамках ГОБМП, поэтому статус застрахованного не нужен. Однако для направления пациента на консультативно-диагностические услуги (консультация кардиолога, эндокринолога и офтальмолога, забор анализов, прохождение рентгена или каких-либо других обследований), нужно быть застрахованным, поскольку эти услуги оказываются в системе ОСМС.
На 2021 год Фондом социального медицинского страхования на скрининговые исследования предусмотрено более 9,6 млрд тенге (для сравнения: в прошлом году было направлено 4,6 млрд тенге). По итогам 9 месяцев 2021 года оказаны услуги скрининга на сумму свыше 4,6 млрд тенге.
Кому и какие скрининговые обследования нужно проходить?
- Женщины в возрасте от 30 до 39 лет проходят скрининг на раннее выявление поведенческих факторов риска. В зависимости от употребления табака, нездорового питания, низкой физической активности или чрезмерного употребления алкоголя пациенту даются рекомендации по здоровому образу жизни и питанию.
- Мужчины и женщины в возрасте от 40 до 70 лет проходят скрининг на раннее выявление артериальной гипертонии, ишемической болезни сердца, сахарного диабета и глаукомы. Определяется уровень кровяного давления, холестерина, глюкозы крови и индекс массы тела.
- Женщины в возрасте от 30 до 70 лет проходят осмотр на раннее выявление рака шейки матки, в том числе ПАП-тест или углубленную диагностику – (видео)кольпоскопию, биопсию и гистологию, получают консультацию профильных специалистов.
- Женщины в возрасте от 40 до 70 лет проходят осмотр на раннее выявление рака молочной железы – маммографию в двух проекциях. При необходимости углубленную диагностику – прицельную маммографию, УЗИ молочных желез, трепанобиопсию, пункционную или аспирационную биопсию, гистологию, консультацию профильных специалистов.
- Мужчины и женщины в возрасте от 50 до 70 лет проходят осмотр на раннее выявление колоректального рака с помощью гемокульт-теста. При необходимости проводится углубленная диагностика – тотальная видеоколоноскопия, в том числе под наркозом, эндоскопическая щипковая биопсия, гистология, консультации специалистов.
Проведение скринингов регламентируется приказом № 174 и.о. МЗ РК «Об утверждении целевых групп лиц, подлежащих скрининговым исследованиям, а также правил, объема и периодичности проведения данных исследований».
Как пройти?
Проходить скрининг нужно, даже если нет никаких жалоб на самочувствие. Профилактика – это один из важнейших способов охраны своего здоровья. Медицина во всем мире сейчас призывает нести солидарную ответственность за здоровье не только врачей, государство, но и самих граждан. Поэтому пропускать эти обследования по возрасту нельзя.
Как правило, пройти скрининг приглашает участковая медсестра из поликлиники, к которой прикреплен пациент. Однако можно обратиться туда и самостоятельно, имея на руках удостоверение личности.
В каждой поликлинике созданы скрининговые кабинеты, где врач задает вопросы об образе жизни и рационе питания, наличии вредных привычек, наследственных заболеваний, измеряет рост, вес, артериальное давление, проверяет уровень сахара и холестерина в крови. Затем, при необходимости, пациента направляют на дополнительное обследование или консультацию узкого специалиста. Перечень проводимых мероприятий зависит от вида скринингового исследования.
Важно знать, что Кодексом о здоровье народа и системе здравоохранения работникам полагается социальный отпуск для прохождения скрининговых исследований – до 3-х рабочих дней в течение года. То есть, работодатель должен беспрепятственно отпускать своего сотрудника, сохраняя за ним его должность и среднюю заработную плату.
Если у вас возникли дополнительные вопросы касательно прохождения скринингов, вы можете задать их своему участковому врачу или Службе поддержки пациентов в своей поликлинике.
Если решить ситуацию на месте не удалось, то можно обратиться в Фонд социального медицинского страхования по удобному каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram.
Пресс-служба филиала по СКО НАО «ФСМС»
ПРЕСС-РЕЛИЗ
Более 88,6 млрд тенге направлено за 9 месяцев на лечение сельчан в стационарах
Развитию сельской медицины в последние годы уделяется ключевое внимание. Благодаря внедрению системы обязательного социального медицинского страхования увеличилось финансирование медицинской помощи для сельского населения.
В 2021 году на стационарное лечение сельских жителей предусмотрено более 121 млрд тенге, из которых 72,2 млрд тенге – по ОСМС. По итогам 9 месяцев стоимость услуг в стационарных и стационарозамещающих условиях, оказанных сельскими медорганизациями по ГОБМП и ОСМС, составила 88,6 млрд тенге.
Медпомощь должна быть доступной
В Кодексе РК «О здоровье народа и системе здравоохранения» отмечено, что услуги по укреплению здоровья, профилактике, лечения и реабилитации должны быть доступны для сельского населения на всех уровнях здравоохранения.
Обеспечение и повышение доступности медицинской помощи гражданам, проживающим в отдаленных и труднодоступных районах, осуществляется местными исполнительными органами, управлениями здравоохранения.
При планировании объемов медицинской помощи для сельского здравоохранения учитываются географическая отдаленность, плотность населения, демографические показатели, особенности половозрастного состава и иные критерии, влияющие на доступность медицинской помощи.
Как отмечают в Фонде социального медицинского страхования на сегодня специализированную медицинскую помощь в стационарных и стационарозамещающих условиях сельскому населению предоставляют 235 медицинских организации, из которых 227 оказывают эти услуги на уровне первичной медико-санитарной помощи. Поставщиками Фонда, оказывающими консультативно-диагностическую помощь населению, является 731 медицинская организация, из них на уровне сельского здравоохранения – 234.
Стационары для села
В 2021 году Фондом заключены договора с поставщиками услуг стационарной помощи сельскому населению на сумму 121,2 млрд тенге, в том числе 49 млрд тенге в рамках гарантированного объема бесплатной медицинской помощи и 72,2 млрд тенге в системе обязательного медицинского страхования. Таким образом, финансирование сельской медицины значительно увеличилось благодаря медицинскому страхованию.
За 9 месяцев этого года по ГОБМП были пролечены сельские пациенты на сумму более 36,2 млрд тенге. Наибольший объем медицинской помощи в стационарных условиях оказан в сельских медицинских организациях Алматинской области – на сумму более 7,2 млрд тенге.
По ОСМС за данный период в сельских стационарах пролечено более 500 тыс. пациентов на сумму более 52,4 млрд тенге. Больше всего медпомощи на уровне стационаров по ОСМС получили сельчане в Туркестанской области – 110 тыс. пациентам на сумму почти 13 млрд тенге.
Медицина на колесах
В этом году наша страна празднует знаменательное событие - 30-летие Независимости. С момента приобретения суверенитета наша страна столкнулась с проблемами, которые отразились в жизни всего общества. Одной из таких проблем было оказание медицинской помощи жителям, проживающим в отдаленных селах. Как правило, у них есть только медицинские пункты, оснащение и штат которых не позволяют проводить полноценные исследования.
В Послании народу Казахстана от 1 сентября 2020 года Глава государства К. Токаев поручил принять меры по развитию транспортной медицины для отдаленных сельских пунктов.
В Фонде социального медицинского страхования отмечают, что в этом году по республике медицинские услуги для сельского населения оказывают 149 передвижных медицинских комплексов.
Передвижные медицинские комплексы – это своего рода клиники на колесах, которые оснащены необходимым медицинским оборудованием. Они закреплены за районными больницами и выезжают в сельские округа, обслуживая местное население.
Передвижные медицинские комплексы выполняют одну из важных функций – проведение профилактических медицинских осмотров с последующим динамическим наблюдением и оздоровлением. Среди услуг больше всего оказывается консультативных приемов (около 75% от всего количества услуг). Также популярны лабораторные исследования, ЭКГ, УЗИ, рентген.
На 2021 год с Фондом заключены договора по оказанию услуг передвижных медицинских комплексов по ГОБМП на сумму 830,5 млн тенге. В системе ОСМС - более 3,4 млрд тенге.
За 9 месяцев сельчанам оказано около 650 тыс. услуг около 1,2 млрд тенге. Наибольшее количество услуг ПМК оказано в Алматинской, Кызылординской и Туркестанской областях.
Если у вас возникли вопросы касательно доступности медицинской помощи в вашем населенном пункте, вы можете обратиться в управление здравоохранения своей области. Если разрешить вопрос не удалось, то можно обратиться в Фонд социального медицинского страхования по удобному для вас каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram.
ПРЕСС-РЕЛИЗ
Как получить детское питание в своей поликлинике?
Фонд социального медицинского страхования продолжает в рамках образовательного проекта «Школа здорового ребенка» рассказывать, на какую помощь имеют право казахстанские дети и их родители.
Мы подготовили полезную информацию о том, в каких случаях можно получать бесплатное детское питание в своей поликлинике.
Директор медицинского центра г. Нур-Султан, MD, MBA, организатор здравоохранения первой категории Аида Омарбекова рассказала о том, как ведется выдача детского питания в организациях первичной медико-санитарной помощи (ПМСП).
«Питание детей до 1 года жизни, находящихся на раннем искусственном или смешанном вскармливании, входит в Перечень лекарственных средств и медицинских изделий для бесплатного и (или) льготного амбулаторного обеспечения отдельных категорий граждан. Есть абсолютные и относительные показания для бесплатного обеспечения адаптированными заменителями грудного молока. Они делятся на медицинские и социальные», - отмечает Аида Багдатовна.
Медицинскими показаниями являются:
- заболевания кормящей матери, в том числе инфекционные (ВИЧ-инфекция, активная форма туберкулеза);
- заболевания кормящей матери, сопровождающиеся приемом лекарственных препаратов (цитостатиков, радиоактивных, тиреоидных, психотропных, наркотических) при наличии заключения от профильного специалиста:
- острые психические заболевания (психозы или тяжелые послеродовые депрессии);
- врожденные и приобретенные пороки сердца, заболевания сердца, сопровождающиеся декомпенсацией сердечно-сосудистой системы;
- тяжелые формы эндокринных заболеваний;
- тяжелые формы аллергических заболеваний;
- тяжелые формы болезней системы крови и кроветворного аппарата;
- злокачественные онкологические заболевания;
- тяжелые формы заболеваний почек с развитием почечной недостаточности;
- гнойно-септические заболевания;
- первичные формы гипогалактии;
- заболевания ребенка, в том числе подтвержденная врожденная лактазная недостаточность, галактоземия, фенилкетонурия, болезнь «кленового сиропа».
Социальными показаниями являются:
- дети от многоплодной беременности;
- усыновленные дети;
- кормящая мама обучается по очной форме обучения;
- кормящая мама находится на лечении в круглосуточном стационаре.
И все же отмечает эксперт, нет ничего лучше грудного вскармливания.
«Эксперты ВОЗ и ЮНИСЕФ рекомендуют до шести месяцев кормить детей исключительно грудным молоком, а затем, до двух лет и далее, продолжать кормление грудью, дополняя рацион другими продуктами», – отметила Аида Багдатовна.
Поэтому с родительницами ведется активная пропаганда грудного вскармливания, проводятся занятия с будущими мамами в школах подготовки к родам. После родов проводятся беседы и их обучение по грудному вскармливанию.
Как принимается решение о выдаче детского питания?
«В каждой медицинской организаций создается комиссия, на заседаниях которой рассматриваются истории пациентов, и при подтверждении показаний выдается заключение о предоставлении бесплатного детского питания», – объясняет Аида Багдадовна.
С рождения до первого месяца жизни малышу положено в среднем от 8 до 10 пачек сухой смеси (пачка – 400 мг в среднем). Педиатр ежемесячно взвешивает ребенка, проверяет прирост веса и по формуле высчитывает положенное количество детского питания индивидуально. Имеются методические рекомендации, в соответствии с которыми определяется выделенный объем сухих молочных смесей для каждого ребенка. Закуп адаптированных заменителей грудного молока с 2018 года осуществляется самими поликлиниками.
«Смеси выдаются ежемесячно из расхода на один календарный месяц. Каждый месяц участковый врач/педиатр взвешивает ребенка и смотрит прибавку веса. После 6 месяцев смеси идут на уменьшение, так как ребенку вводится общий стол (прикорм) и доля молочной смеси пропорционально уменьшается», – разъясняет эксперт.
Если мало молока?
Часто возникает вопрос: что делать, если изначально мама кормила ребенка грудным молоком, но со временем его стало меньше? Как пояснила эксперт, последующая гипогалактия не входит в перечень показаний для бесплатной выдачи смесей, только если она была у женщины сразу после родов.
Когда возникает аллергия
Бывают случаи, когда выдаваемые смеси малышу не подходят. В этом случае необходимо сообщить врачу.
«В случае аллергических реакций на смесь либо непереносимости каких-либо отдельных ее ингредиентов, ребенку индивидуально подбирается другая смесь (гипоаллергенная, безлактозная)», - поясняет эксперт.
Обеспечение детским питанием производится в рамках гарантированного объема бесплатной медицинской помощи. Напоминаем, что мамы в декрете застрахованы в системе ОСМС, так как взносы за них делает государство.
Если у вас возникли дополнительные вопросы, вы можете задать их Службе поддержки пациентов в своей поликлинике. Если решить ситуацию на месте не удалось, то можно обратиться в Фонд социального медицинского страхования по удобному каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram.
ПРЕСС-РЕЛИЗ
Топ вопросы: прикрепление к поликлинике
Второй месяц продолжается кампания прикрепления к поликлиникам. В нашей стране она проводится ежегодно с 15 сентября по 15 ноября. Кому нужно прикрепляться к поликлинике, должна ли вся семья относиться к одной медорганизации и как ее выбрать? Фонд социального медицинского страхования подготовил ответы на самые важные вопросы.
В течение какого времени рассматривается обращение на прикрепление к поликлинике?
В случае подачи заявки на прикрепление через портал электронного правительства, прикрепление (или мотивированный отказ от прикрепления) осуществляется в течение 1 рабочего дня.
Если была подана заявка на прикрепление в другую поликлинику в период кампании по прикреплению, когда пациент сможет начать получать там медпомощь?
Кампания прикрепления ведется с 15 октября по 15 ноября, а ее результаты вступают в силу с 1 января следующего года. То есть медицинскую помощь в другой поликлинике (в случае подтверждения данной поликлиникой его заявки на прикрепление) пациент сможет получать с начала нового года.
При прикреплении к другой поликлинике от прежней открепление производится автоматически.
Кто может прикрепиться к поликлинике?
Прикрепиться к поликлинике могут граждане РК, иностранцы и лица без гражданства, постоянно проживающие на территории РК (имеющие вид на жительство). Эта категория граждан имеет право на получение услуг в рамках гарантированного объема бесплатной медицинской помощи (ГОБМП) и в системе ОСМС.
Прикрепиться к поликлинике могут также трудовые мигранты и члены их семей, временно пребывающие на территории РК, – это граждане стран-участниц ЕАЭС (Россия, Белоруссия, Киргизия, Армения). Для этого им нужно иметь договор добровольного медицинского страхования (полис) на покрытие первичной медико-санитарной помощи (ПМСП) и стационарной помощи. На основании договора ДМС на ПМСП можно прикрепиться к поликлинике и получать медпомощь, входящую в ГОБМП. При этом трудовые мигранты и члены их семей, без договора ДМС на ПМСП, не могут получать медицинскую помощь, входящую в ОСМС.
Нужно ли всем гражданам подавать заявку на прикрепление к своей же поликлинике заново, чтобы продолжать там обслуживаться?
Нет, прикрепленное население будет продолжать получать медицинскую помощь в своей поликлинике. Граждане остаются прикрепленными к своим прежним медицинским организациям, если не подавали соответствующую заявку.
Члены одной семьи должны быть прикреплены к одному участковому врачу?
Оказание первичной медико-санитарной помощи строится на принципе семейного наблюдения. Врачу будет намного легче формировать приверженность к здоровому образу жизни членов данной семьи, предупреждать возможные и лечить уже имеющиеся заболевания. Такой подход при оказании медицинской помощи позволит существенно улучшить ее качество.
Можно ли выбрать поликлинику, расположенную территориально дальше от имеющихся поблизости?
Так как основной принцип оказания первичной медико-санитарной помощи (ПМСП) – территориальная доступность, пациентам рекомендуется прикрепляться к поликлиникам в пределах пешей доступности (15-20 минут ходьбы). Преимуществом здесь будет возможность получения медицинской помощи на дому.
В целом можно выбрать поликлинику не по месту проживания (но в пределах своего пункта проживания или района города). В этом случае участковый врач или медсестра не придут на вызов к пациенту домой, поскольку адрес не относится к их территории обслуживания.
Поэтому рекомендуется прикрепляться к поликлинике, находящейся поблизости.
Можно одновременно быть прикрепленным к нескольким поликлиникам?
Нет. Так как прикрепление осуществляется по индивидуальному идентификационному номеру (ИИН), граждане можете прикрепиться только к одной поликлинике, при этом, открепление от прежней поликлиники будет автоматически.
По каким причинам может быть отклонена заявка на прикрепление к поликлинике?
Существует несколько причин, по которым могут отказать в прикреплении:
- предоставлены недостоверные документы;
- пациент проживает в другом городе (поселке, селе);
- в данной поликлинике превышено максимальное количество прикрепленного населения на всех участках;
- при отсутствии документов, подтверждающих законное право представлять интересы ребенка, которого нужно прикрепить.
В Фонде социального медицинского страхования отмечают, что максимальное количество прикрепленного населения не может превышать:
- на одного врача общей практики – 1 700 человек смешанного населения (взрослые и дети);
- участкового терапевта – 2 200 человек взрослого населения;
- участкового педиатра – 500 детей от 0 до 6 лет, 900 детей от 0 до 14 лет.
Если у вас остались вопросы, вы можете задать их в своей поликлинике, обратившись в Службу поддержки пациента. Если помочь на месте вам не смогли, то можно направить обращение в Фонд социального медицинского страхования по удобному каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram.
Пресс-служба филиала по СКО НАО «ФСМС»
Пресс-релиз
Как получить детское питание в своей поликлинике?
Фонд социального медицинского страхования продолжает в рамках образовательного проекта «Школа здорового ребенка» рассказывать, на какую помощь имеют право казахстанские дети и их родители.
Мы подготовили полезную информацию о том, в каких случаях можно получать бесплатное детское питание в своей поликлинике.
Директор медицинского центра г. Нур-Султан, MD, MBA, организатор здравоохранения первой категории Аида Омарбекова рассказала о том, как ведется выдача детского питания в организациях первичной медико-санитарной помощи (ПМСП).
«Питание детей до 1 года жизни, находящихся на раннем искусственном или смешанном вскармливании, входит в Перечень лекарственных средств и медицинских изделий для бесплатного и (или) льготного амбулаторного обеспечения отдельных категорий граждан. Есть абсолютные и относительные показания для бесплатного обеспечения адаптированными заменителями грудного молока. Они делятся на медицинские и социальные», - отмечает Аида Багдатовна.
Медицинскими показаниями являются:
- заболевания кормящей матери, в том числе инфекционные (ВИЧ-инфекция, активная форма туберкулеза);
- заболевания кормящей матери, сопровождающиеся приемом лекарственных препаратов (цитостатиков, радиоактивных, тиреоидных, психотропных, наркотических) при наличии заключения от профильного специалиста:
- острые психические заболевания (психозы или тяжелые послеродовые депрессии);
- врожденные и приобретенные пороки сердца, заболевания сердца, сопровождающиеся декомпенсацией сердечно-сосудистой системы;
- тяжелые формы эндокринных заболеваний;
- тяжелые формы аллергических заболеваний;
- тяжелые формы болезней системы крови и кроветворного аппарата;
- злокачественные онкологические заболевания;
- тяжелые формы заболеваний почек с развитием почечной недостаточности;
- гнойно-септические заболевания;
- первичные формы гипогалактии;
- заболевания ребенка, в том числе подтвержденная врожденная лактазная недостаточность, галактоземия, фенилкетонурия, болезнь «кленового сиропа».
Социальными показаниями являются:
- дети от многоплодной беременности;
- усыновленные дети;
- кормящая мама обучается по очной форме обучения;
- кормящая мама находится на лечении в круглосуточном стационаре.
И все же отмечает эксперт, нет ничего лучше грудного вскармливания.
«Эксперты ВОЗ и ЮНИСЕФ рекомендуют до шести месяцев кормить детей исключительно грудным молоком, а затем, до двух лет и далее, продолжать кормление грудью, дополняя рацион другими продуктами», – отметила Аида Багдатовна.
Поэтому с родительницами ведется активная пропаганда грудного вскармливания, проводятся занятия с будущими мамами в школах подготовки к родам. После родов проводятся беседы и их обучение по грудному вскармливанию.
Как принимается решение о выдаче детского питания?
«В каждой медицинской организаций создается комиссия, на заседаниях которой рассматриваются истории пациентов, и при подтверждении показаний выдается заключение о предоставлении бесплатного детского питания», – объясняет Аида Багдадовна.
С рождения до первого месяца жизни малышу положено в среднем от 8 до 10 пачек сухой смеси (пачка – 400 мг в среднем). Педиатр ежемесячно взвешивает ребенка, проверяет прирост веса и по формуле высчитывает положенное количество детского питания индивидуально. Имеются методические рекомендации, в соответствии с которыми определяется выделенный объем сухих молочных смесей для каждого ребенка. Закуп адаптированных заменителей грудного молока с 2018 года осуществляется самими поликлиниками.
«Смеси выдаются ежемесячно из расхода на один календарный месяц. Каждый месяц участковый врач/педиатр взвешивает ребенка и смотрит прибавку веса. После 6 месяцев смеси идут на уменьшение, так как ребенку вводится общий стол (прикорм) и доля молочной смеси пропорционально уменьшается», – разъясняет эксперт.
Если мало молока?
Часто возникает вопрос: что делать, если изначально мама кормила ребенка грудным молоком, но со временем его стало меньше? Как пояснила эксперт, последующая гипогалактия не входит в перечень показаний для бесплатной выдачи смесей, только если она была у женщины сразу после родов.
Когда возникает аллергия
Бывают случаи, когда выдаваемые смеси малышу не подходят. В этом случае необходимо сообщить врачу.
«В случае аллергических реакций на смесь либо непереносимости каких-либо отдельных ее ингредиентов, ребенку индивидуально подбирается другая смесь (гипоаллергенная, безлактозная)», - поясняет эксперт.
Обеспечение детским питанием производится в рамках гарантированного объема бесплатной медицинской помощи. Напоминаем, что мамы в декрете застрахованы в системе ОСМС, так как взносы за них делает государство.
Если у вас возникли дополнительные вопросы, вы можете задать их Службе поддержки пациентов в своей поликлинике. Если решить ситуацию на месте не удалось, то можно обратиться в Фонд социального медицинского страхования по удобному каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram.
Обзор: учет, страховка и медобслуживание беременных
Фонд социального медицинского страхования подготовил большой обзор, который будет полезен беременным и роженицам.
Эксперт по рассмотрению обращений граждан Фонда социального медицинского страхования, опытный врач Багдагуль Искаковна Абдрасилова поможет женщинам разобраться, как получить льготный статус, встать на учет без страховки и расскажет, какая медпомощь им положена.
Имеет право по закону
Охрана материнства и детства является приоритетным направлением в оказании медицинской помощи. Наблюдение течения беременности требует участия не только медиков в обеспечении необходимого комплекса медицинских услуг и соблюдения протоколов ведения. Обязательным условием является и участие самой беременной в соблюдении рекомендаций и назначений врача.
«В Кодексе «О здоровье народа и системе здравоохранения» указаны права и обязанности беременной женщины. Это, прежде всего, право на охрану своего здоровья и здоровья еще не родившегося малыша, на медицинскую помощь в период беременности, во время и после родов. А обязанностью беременной является вовремя встать на учет для наблюдения», – отмечает Багдагуль Абдрасилова.
При появлении первых признаков беременности необходимо обратиться в поликлинику по месту жительства.
Медицинские работники поликлиники в течение всей беременности призваны поддерживать и помогать будущей маме, оказывая не только медицинское наблюдение, но и психопрофилактическую помощь.
Постановка беременной на учет
Как подчеркивает спикер, женщине необходимо встать на учет в поликлинике до 12 недель беременности. Если она официально трудоустроена, то по закону работодатель должен предоставлять своей сотруднице время на обследование и постановку на медицинский учет по беременности. При этом сохраняется место работы, должность и средняя заработная плата. О своем праве знают не все женщины, хотя эта норма предусмотрена в Кодексе.
Почти как на собеседовании
Итак, какая медицинская помощь полагается беременной женщине?
«Стандартом оказания акушерско-гинекологической помощи (Приказ МЗРК №92) предусмотрены обязательные обследования и посещения врача гинеколога, терапевта или других профильных специалистов. Главное – быть всегда на связи и поддерживать контакт с акушеркой или гинекологом. При первом обращении беременной к акушер-гинекологу врач собирает анамнез жизни, то есть историю развития: перенесенные заболевания в детстве, методы лечения, операции. Женщине следует все рассказывать, в том числе о предыдущих беременностях, если они были. Все это очень важно», – рассказывает Багдагуль Абдрасилова.
После сбора анамнеза гинеколог приступает к изучению медицинских данных пациентки, ее партнера. Выясняется все, вплоть до условий работы женщины и наличия вредных привычек, таких как курение, употребление алкоголя, наркотических средств или других психоактивных веществ.
На первом приеме после установления срока беременности, акушер-гинеколог оформляет индивидуальную карту беременной и на руки выдает обменную карту. Также назначается обследование, в которое входит в обязательном порядке:
1) лабораторное обследование беременной – как общего характера, так и на выявление различных заболеваний;
2) пренатальный скрининг для выявления группы риска по хромосомной патологии и врожденным аномалиям развития (порокам развития) внутриутробного плода;
3) функциональные обследования: электрокардиограмма (ЭКГ), по показаниям эхокардиограмма (ЭхоКГ), ультразвуковое исследование (УЗИ) почек;
4) консультация стоматолога (экстренная и плановая стоматологическая помощь беременным оказывается как участникам сиситемы ОСМС бесплатно) и по показаниям – к врачу отоларингологу.
После постановки на учет по беременности, следующая дата приема назначается не более чем через 10 дней.
План наблюдения беременной
Уже на втором приеме, после получения результатов обследования беременной, гинеколог определяет ее принадлежность к той или иной группе с учетом факторов риска и составляет индивидуальный план наблюдения беременности и родов, а также проводит дообследование.
Также на втором приеме выявляется наличие или отсутствие противопоказаний к вынашиванию беременности. Если есть противопоказания, то вопрос о прерывании беременности выносится на врачебно-консультативную комиссию. Причем женщина сама вправе принимать решение относительно прерывания беременности, после разъяснения всех рисков, связанных с вынашиванием ребенка и его рождением.
«Ведение беременности проводит врач акушер-гинеколог поликлиники прикрепления. При наличии медицинских показаний, а также учитывая состояние беременной, она может быть переведена в специализированный центр для ведения беременности. Также женщина имеет право на более легкие условия работы по заключению врачебно-консультативной комиссии», – разъясняет права беременных Багдагуль Искаковна.
Затем, в 30 недель, будущей маме нужно пройти обязательное повторное обследование. Она снова сдает необходимые анализы. Проводится ультразвуковой скрининг третьего триместра.
Как отмечает эксперт, если у женщины обнаружены патологии, то ей придется гораздо чаще появляться в женской консультации для особого наблюдения за ее здоровьем и течением беременности.
Подробнее о скрининге
Трехкратный ультразвуковый скрининг проводится:
1) в срок с 11 недель до 13 недель и 6 дней беременности;
2) с 19 недель до 21 недели;
3) с 30 недель по 32 недели.
Если при проведении ультразвукового скрининга на первом этапе пренатального скрининга будут выявлены:
- ультразвуковые маркеры (признаки) хромосомной патологии;
- врожденные пороки развития плода;
- высокий индивидуальный генетический риск хромосомной патологии плода (1:150 и ниже) после проведения комбинированного теста первого триместра;
- или если возраст беременной женщины 37 лет, а ее партнера 40 лет, то (при наличии одного из указанных факторов) беременная женщина направляется на второй этап пренатального скрининга к генетику для определения показаний для повторного проведения УЗИ плода или проведения инвазивной пренатальной диагностики, либо проведения мультидисциплинарного прентального консилиума с целью решения вопроса о целесообразности пролонгирования беременности.
Какую медпомощь может оказать акушерка?
Акушерка оказывает медицинскую помощь, при которой не требуется присутствие врача. Это:
1) прием и медосмотр для определения состояния здоровья пациентки, выявление заболеваний и осложнений беременности;
2) неотложная и экстренная медпомощь беременным, родильницам и женщинам фертильного возраста при состояниях, угрожающих жизни и здоровью женщины;
3) динамическое наблюдение за беременными с хроническими заболеваниями совместно с участковыми врачами и профильными специалистами;
4) выполнение назначений врача акушер-гинеколога;
5) самостоятельное ведение физиологической беременности и патронаж беременных и родильниц на основе универсально-прогрессивной модели с предоставлением направлений и рекомендаций;
6) медицинское обслуживание на дому беременных, родильниц, гинекологических больных и группы женщин фертильного возраста социального риска, универсальное (обязательное) патронажное наблюдение беременной женщины в сроки до 12 недель и 32 недели беременности, прогрессивный подход или патронажное наблюдение беременных женщин, у которых были выявлены риски медицинского или социального характера, представляющие угрозу для их жизни, здоровья и безопасности по схеме универсально-прогрессивной модели патронажа беременных;
7) консультирование по вопросам планирования семьи и охране репродуктивного здоровья.
Если беременная не явилась на прием в течение трех дней со дня назначенной даты, то акушерка или участковая медсестра должна прийти к ней на патронаж.
Если беременная женщина находится в группе умеренного риска (в том числе из-за проблем с грудным вскармливанием, затруднений с навыками гигиены), акушерка/участковая медсестра проводит работу самостоятельно или совместно с участковым врачом.
Но если женщина входит в группу высокого риска (жестокое обращение, насилие, инвалидность женщины), когда семья нуждается в социальном сопровождении, сведения передаются уже социальному работнику, психологу и в соответствующие учреждения при необходимости (образования, социальной защиты, внутренних дел, местных исполнительных органов, неправительственных организаций).
Направление в роддом
С момента постановки на учет по беременности женщина может посещать школу подготовки к родам. Это поможет ей приобрести необходимые навыки как будущей маме.
Направление беременных и рожениц в роддом регистрируется в листе ожидания Портала «Бюро госпитализации» со срока от 37 недель беременности с учетом уровня регионализации перинатальной помощи (по медицинским показаниям). Это значит, что, если у женщины нормальное течение беременности, то ее отправят рожать в ближайший родильный дом. Однако если беременность протекает с осложнениями, то родоразрешение будет проводиться в специализированных центрах. Беременную ставят в очередь на госпитализацию, а ее окончательная дата уже определяется с началом родовой деятельности.
«Часто задают вопрос, может ли женщина выбирать роддом. Да, если речь идет о плановых родах или плановом проведении кесарево сечения», – уточняет Багдагуль Искаковна.
А если не застрахована?
Для начала отметим, что за работающих женщин поступают взносы – 2% от размера ее зарплаты. Работодатель также платит отчисления в размере 2% от облагаемого дохода.
После выхода в декретный отпуск женщина перестает получать доход и за нее уже не поступают пенсионные, социальные отчисления с места работы. Соответственно, она может претендовать на включение в льготную категорию «неработающая беременная женщина». Тогда взносы на ОСМС за нее будет платить государство.
«Женщина встает на учет по беременности и данные о ней вносятся в Регистр беременных и женщин фертильных возраста (РБЖФВ). После этого в платежные системы направляется запрос на проверку наличия обязательных платежей за нее – пенсионных взносов и социальных отчислений. Если отсутствие платежей подтверждается, то статус «Застрахован» присвоится автоматически в течение трех рабочих дней. При этом, пока неработающая беременная женщина находится в льготной категории, задолженность, если она есть за прошлые периоды, погашать не нужно. Но если она утратит льготный статус, то ей нужно оплатить долг и продолжать регулярно производить взносы на ОСМС, чтобы пользоваться медуслугами в системе ОСМС», – объяснила эксперт.
Однако бывают ситуации, когда женщины теряют льготный статус.
«Нередко женщины, которые находятся в льготной категории, по личным причинам уплачивают единый совокупный платеж (ЕСП). Однако этот платеж содержит также пенсионные и социальные отчисления. Поэтому информационная система, получая сведения об этих поступлениях, автоматически распознает женщину как работающую. Что приводит к утрате льготного статуса застрахованной. Нередко в адрес Фонда поступают обращения от женщин, которые столкнулись с этим и требуют вернуть им льготный статус страхования в системе ОСМС. Это возможно при условии, если в течение двух месяцев за них не будут поступать обязательные платежи. Тогда они снова будут застрахованы за счет взносов государства как неработающие беременные женщины», – объяснил эти нюансы руководитель управления контакт-центра Фонда Дастан Серикбаев.
Важно перед посещением поликлиники уточнить наличие статуса в ОСМС. Консультация гинеколога в плановом порядке входит в перечень медицинских услуг, включенных в пакет ОСМС. Застрахованная женщина может записаться на прием участкового гинеколога без направления врача общей практики. В случае отсутствия статуса в системе медстрахования, в РБЖФВ ее должна включить акушерка, после осмотра врача общей практики. Эти услуги оказываются в рамках гарантированного объема бесплатной медицинской помощи, то есть доступны и незастрахованным.
Как отметила Багдагуль Абдрасилова, государство заботится о женщинах, не имеющих дохода, не только до родов, но и после – предоставляя право на получение льготного статуса застрахованности после рождения ребенка в категории «Неработающие лица, ухаживающие за ребенком (детьми) до достижения ими возраста трех лет». Получив страховку по льготной категории, женщина имеет доступ ко всем медицинским услугам, которые входят в перечень ОСМС.
Если у вас остались вопросы, вы можете задать их в своей поликлинике, обратившись в Службу поддержки пациента. Если помочь на месте вам не смогли, то можно направить обращение в Фонд социального медицинского страхования по удобному каналу связи: официальный сайт fms.kz, контакт-центр 1406, мобильное приложение Qoldau 24/7 и SaqtandyryBot в Telegram
Пресс-служба филиала по СКО НАО «ФСМС»

КАКУЮ МЕДПОМОЩЬ МОГУТ ОКАЗАТЬ ДЕТЯМ В ШКОЛЬНОМ МЕДПУНКТЕ?
В честь начала нового учебного года – действительно долгожданного, ведь теперь дети могут непосредственно ходить в школу, а не заниматься онлайн, – Фонд социального медицинского страхования подготовил материал, который расскажет о реализации такого направления отечественного здравоохранения, как школьная медицина и какую медпомощь должны оказывать учащимся.
Что такое школьная медицина?
Школьная медицина – это область медицины, предусматривающая организацию медицинской помощи детям школьного и дошкольного возраста в организациях образования. Это медуслуги по охране и укреплению здоровья детей, профилактика заболеваний и динамическое наблюдение за состоянием их здоровья.
Школьная медицина включает:
- проведение профилактических медицинских осмотров;
- оздоровительные мероприятия в учебный период и во время каникул;
- профилактика заболеваний, приверженность здоровому образу жизни и здоровому питанию, охрана репродуктивного здоровья;
- охрана психического здоровья, профилактика суицидального поведения и зависимостей, вызванных табакокурением, наркоманией, токсикоманией, лечением к азартным играм);
- направление школьников на углубленное медицинское обследование по результатам профилактических осмотров;
- вакцинация согласно Национальному календарю прививок;
- проведение обучающих мероприятий по профилактике заболеваний, оказанию первой помощи при неотложных состояниях до прибытия бригады скорой помощи;
- вовлечение родителей и педагогов в охрану здоровья детей;
- соблюдение требований санитарных правил;
В каком из пакетов?
Учащимся и воспитанникам предоставляется медицинская помощь в медицинских пунктах школ, детсадов и других организаций образования в рамках ГОБМП, то есть эти услуги поликлиникам, которые обслуживают школы, оплачиваются государством.
Кто организует работу школьной медицины?
Медицинскую помощь школьникам оказывает поликлиника, к которой территориально относится та или иная школа. За организацию деятельности школьной медицины ответственно местное управление здравоохранения.
Как строится работа пунктов?
Медработники медпунктов ежегодно планируют мероприятия по сохранению и укреплению здоровья учеников и воспитанников, снижению среди них заболеваемости, составляют график профилактических прививок, профилактических осмотров и ведут контроль за своевременной диспансеризацией школьников.
Профосмотры и профилактические прививки для детей проводятся специалистами поликлиник в здании организации образования. Для этого ответственный работник поликлиники составляет график выезда специалистов.
- ПРИВИВКИ
Для профилактики инфекционных заболеваний сотрудники поликлиники прививают школьников и воспитанников детсадов в медпункте учебного заведения. После получения прививок медицинские сестры проводят наблюдение за привитыми детьми. И если у них развивается реакция на прививку, то дети могут получить тут же медпомощь или их направят в поликлинику или стационар в зависимости от состояния.
- ПРОФОСМОТРЫ
Профилактические медицинские осмотры среди детей школьного возраста проводятся с определенной периодичностью и кратностью, которые прописаны в соответствующих правилах. Для этого узкие специалисты поликлиники выезжают в школу и проводят там профосмотр детей.
- ЭКСТРЕННАЯ ПОМОЩЬ
В медпункте можно получить экстренную помощь в случаях острых и обострений хронических заболеваний, травм. При этом следует понимать, что при угрозе жизни и здоровью ребенка экстренная медицинская помощь может быть оказана без согласия родителей или законных представителей, учитывая необходимость срочных мер.
Дети – под присмотром
Сами медицинские организации проект школьной медицины считают весьма актуальным и полезным. Причем курировать объекты образования могут как государственные поликлиники, так и частные медорганизации, оказывающие первичную медико-санитарную помощь.
«Мы работаем в одной из школ города Нур-Султан. В начале учебного года, учитывая количество учащихся, составляем план работы. Школьная медицина в первую очередь направлена на наблюдение за текущим состоянием детей, укрепление их здоровья.
Особенно важна данная практика тем, что охватывает всех учащихся, ведь некоторым родителям некогда водить детей в поликлинику просто с профилактической целью. То есть находясь в школе, ребенок находится под постоянным вниманием медперсонала. Если выявляются какие-либо признаки заболеваний, детей сразу направляют к нам в клинику на дальнейший осмотр и обследование», – поделилась мнением директор столичного медицинского центра Аида Омарбекова.
В Фонде социального медицинского страхования отмечают, что медицинские пункты в школах созданы для того, что дети во время учебного года находились под наблюдением медицинских работников и могли получить своевременную медпомощь.
Однако более серьезные обследования и виды лечения оказываются уже непосредственно в самой поликлинике.
Всем деткам здоровья и отличной учебы!
Пресс-служба филиала по Северо-Казахстанской области НАО
«Фонд социального медицинского страхования»
Отзывы пациентов по поводу ОСМС
Итоги мониторинга качества и объемов медицинских услуг за 5 месяцев
В филиале по Северо-Казахстанской области НАО «Фонд социального медицинского страхования» выявили дефекты в медицинских организациях. За 5 месяцев 2021 года всего было выявлено 32682 дефекта при оказании медицинских услуг, проведено снятий более чем на 450 млн тенге.
С целью повышения качества и доступности медицинской помощи населению области продолжается непрерывная экспертиза оказываемых медицинских услуг организациями здравоохранения. По данным Северо-Казахстанского филиала, в рамках мониторинга по итогам 5 месяцев, наибольшее количество дефектов выявлено среди организаций, оказывающих амбулаторно-поликлиническую помощь, в частности при оказании консультативно-диагностических услуг. По данному виду медицинской помощи выявлено более 26 тыс. дефектов, проведены снятия на 44,3 млн. тенге.
Более 4 тысяч дефектов приходятся на оказание стационарной и стационар замещающей помощи, по ним наложены штрафы на сумму 368,8 млн тенге.
Наименьшее количество дефектов выявили у поставщиков услуг скорой неотложной помощи — 186 случаев. Основными дефектами, выявленными при мониторинге, являются отклонения от стандартов лечебно-диагностических мероприятий, некачественное ведение медицинской документации, необоснованное удорожание стоимости услуг и неподтвержденные факты оказания медицинских услуг, — заявили в ведомстве.
Кроме того, эксперты Северо-Казахстанского филиала выявили 313 случаев фактически не оказанных услуг (так называемых приписок). Все эти случаи выявлены в рамках мониторинга амбулаторно-поликлинической помощи, сняты с оплаты с применением штрафных санкций на сумму более 1,2 млн. тенге, при этом снятые с оплаты средства будут направлены на последующее финансирование медицинской помощи. По результатам проведенной работы, в управление здравоохранения направлена информация по выявленным нарушениям, для принятия организационно-управленческих мер.
Фонд продолжает стимулировать развитие медицинской реабилитации, в том числе на амбулаторном уровне. Так, количество медицинских организаций, оказывающих реабилитационную помощь в Казахстане, за два года увеличилось почти в 10 раз, до 610 клиник, в СКО с 9 организаций, оказывающих услуги восстановительного лечения и реабилитации в 2018 году, до 25 клиник в 2021 году. За 5 месяцев 2021 года получили оказано более 93,5 тыс. реабилитационных услуг населению на уровне ПМСП на сумму более 139млн. тенге.
Также за 5 месяцев 2021 года по СКО 130 женщин получили квоту на ЭКО. Из них вступили в программу 72 женщины. Положительный результат у 12 пациенток. В данный момент под наблюдением репродуктологов в ЭКО клиниках находятся 39 женщин. Отрицательный результат был в 21 случае. Всего выделено и распределено 208 квот.
Полянская О.В. – руководитель отдела мониторинга качества медицинских услуг филиала по СКО НАО «Фонд социального медицинского страхования»
Отзывы пациентов Кызылжарской РБ по ОСМС

ПРЕСС-РЕЛИЗ
Зачем проходить скрининги и как они проводятся?
Выявление заболевания на ранней стадии позволяет предотвратить его развитие и даже спасти жизнь, когда речь идет об онкологических образованиях. Скрининговые исследования проводятся по ГОБМП и ОСМС в зависимости от вида скрининга. В Фонде социального медицинского страхования рассказали, как проводятся скрининги и кто должен их проходить.
Что такое скрининговые исследования?
Скрининговые исследования – это медобследование людей, не имеющих жалоб на здоровье, для выявления заболеваний на ранних стадиях.
Скрининги направлены на охрану общественного здоровья. Их прохождение является обязанностью граждан. Согласно Кодексу РК «О здоровье народа и системе здравоохранения», работодатели обязаны создать все условия для прохождения скринингов их работниками, в том числе отпускать с работы для того, чтобы человек мог не спеша пройти обследование.
Для прохождения скрининга необходимо, чтобы пациент имел статус застрахованного в системе ОСМС.
Кто должен проходить скрининговые исследования?
Скрининги проходят те, кто входят в определенную возрастную группу, для которой предусмотрены обследования. Например, скрининг рак шейки матки проходят женщины от 30 до 70 лет 1 раз в 4 года.
Если в этом году пациент включен в список для прохождения скрининга, участковая медсестра пригласит его на скрининг и расскажет, как нужно подготовиться к обследованию.
Обследование не проводится тем, кто уже состоит на «Д» учете по заболеванию, подлежащие скринингу.
Виды скринингов, когда и кому их проходить?
- НА РАННЕЕ ВЫЯВЛЕНИЕ ПОВЕДЕНЧЕСКИХ ФАКТОРОВ РИСКА
Целевая группа: Мужчины и женщины в возрасте 30-70 лет. Обследование проводится на раннее выявление артериальной гипертонии, ишемической болезни сердца, сахарного диабета, глаукомы, онкопатологии.
Периодичность прохождения: 1 раз в 4 года.
- НА РАННЕЕ ВЫЯВЛЕНИЕ АРТЕРИАЛЬНОЙ ГИПЕРТОНИИ, ИШЕМИЧЕСКОЙ БОЛЕЗНИ СЕРДЦА И САХАРНОГО ДИАБЕТА
Целевая группа: Мужчины и женщины в возрасте 40-70 лет, не состоящие на динамическом наблюдении с артериальной гипертонией, ишемической болезнью сердца и сахарным диабетом.
Периодичность прохождения: 1 раз в 2 года
- НА РАННЕЕ ВЫЯВЛЕНИЕ ГЛАУКОМЫ
Целевая группа: Мужчины и женщины в возрасте 40-70 лет, не состоящие на динамическом наблюдении с глаукомой.
Периодичность прохождения: 1 раз в 2 года
- НА РАННЕЕ ВЫЯВЛЕНИЕ РАКА ШЕЙКИ МАТКИ
Целевая группа: Женщины в возрасте 30-70 лет, не состоящие на динамическом наблюдении со злокачественными новообразованиями шейки матки.
Периодичность прохождения: 1 раз в 4 года
- НА РАННЕЕ ВЫЯВЛЕНИЕ РАКА МОЛОЧНОЙ ЖЕЛЕЗЫ
Целевая группа: Женщины в возрасте 40-70 лет, не состоящие на динамическом наблюдении со злокачественными новообразованиями молочной железы.
Периодичность прохождения: 1 раз в 2 года
- НА РАННЕЕ ВЫЯВЛЕНИЕ КОЛОРЕКТАЛЬНОГО РАКА
Целевая группа: Мужчины и женщины в возрасте 50-70 лет, не состоящие на динамическом наблюдении с доброкачественными и злокачественными новообразованиями толстой кишки.
Периодичность прохождения: 1 раз в 2 года
- НА РАННЕЕ ВЫЯВЛЕНИЕ ВИРУСНЫХ ГЕПАТИТОВ В И С
Данный вид исследований проводится среди следующих групп риска.
Медицинские работники:
- организаций службы крови, проводящие инвазивные процедуры, участвующие в переработке крови; занимающиеся гемодиализом;
- хирургического, стоматологического, гинекологического, акушерского, гематологического профилей, также проводящие инвазивные методы диагностики и лечения; - клинических, иммунологических, вирусологических, бактериологических, паразитологических лабораторий;
Лица, поступающие на плановые и экстренные операции; Пациенты центров и отделений гемодиализа, гематологии, онкологии, трансплантации, сердечно-сосудистой и легочной хирургии; Пациенты, получающие гемотрансфузии, трансплантацию и пересадку органов (части органов), тканей, половых, фетальных, стволовых клеток и биологических материалов Беременные женщины Лица из ключевых групп населения, которые подвергаются повышенному риску заражения ВИЧ-инфекцией в силу особенностей образа жизни
Проходить скрининговые исследования на раннее выявление вирусных гепатитов В и С представители групп риска должны не чаще 1 раз в 6 месяцев.
Кто проводит скрининговые исследования?
Скрининги проводят поликлиники по месту прикрепления.
Для пациентов, которые проживают в сельской местности, помимо их медорганизаций (медпунктов, фельдшерско-акушерских пунктов, амбулаторий, поликлиник и районных больниц), скрининги проводят передвижные медицинские комплексы и медицинские поезда.
Этапы проведения скрининговых исследований
Проведение скрининговых исследований включает: подготовительный этап, этап осмотра и (или) исследования, заключительный этап.
Подготовительный этап осуществляется медсестрой в поликлинике и включает:
- составление списка граждан, которым необходимо пройти скрининговые исследования;
- оповещение этих граждан о необходимости и условиях прохождения скрининговых исследований;
- приглашение населения на скрининговое исследование;
- контроль за своевременным прохождением скринингов населением.
Затем проводится этап осмотра - это приемы участкового врача, профильных специалистов, медсестер, а также лабораторные и диагностические исследования, в зависимости от вида скринингового исследования.
Заключительный этап включает дообследование и постановку на динамическое наблюдение лиц с выявленной патологией. Результаты скринингов вносятся в медицинскую информационную систему, а пациент получает рекомендации по дообследованию и наблюдению.
Выявленные в ходе осмотров лица с хроническими заболеваниями ставятся на учет и находятся на динамическом наблюдении. При выявлении острых заболеваний проводится обследование, назначается лечение с последующей оценкой состояния здоровья пациента до полного выздоровления.
Скрининговые исследования имеют важное значение для сохранения здоровья, поскольку позволяют своевременно выявлять и предупреждать развитие заболеваний. Фонд социального медицинского страхования призывает граждан не пренебрегать данной возможностью и откликаться на приглашения поликлиники пройти скрининг.
Филиал по СКО НАО «Фонд социального медицинского страхования»
Система ОСМС в Казахстане основана на равном доступе всех застрахованных к пакету услуг, независимо от размера взноса. При этом при обращении за помощью в рамках ОСМС пациента не ограничивают в объеме и стоимости медицинских услуг. Казахстанская модель системы ОСМС является социально ориентированной.
Люди, имеющие статус застрахованности в системе ОСМС, получают расширенный доступ к медицинской помощи в пакете обязательного социального медицинского страхования.
В Северо-Казахстанской области специализированная медицинская помощь в амбулаторных условиях оказывается 17 организациями первичной медико-санитарной помощи, кроме того, в двух многопрофильных областных больницах, двух городских больницах, ТОО «Есиль-диагностик».
Специалистами данных организаций проводятся профилактические медицинские осмотры в порядке и с периодичностью, определенным уполномоченным органом, прием и консультации профильными специалистами, а также услуги мобильных бригад на дому при заболеваниях, вызывающих ухудшение эпидемиологической ситуации в стране и в случаях подозрения на них, динамическое наблюдение профильными специалистами лиц с хроническими заболеваниями, оказание стоматологической помощи в экстренной и плановой форме отдельным категориям населения по перечню, утвержденному уполномоченным органом, диагностические услуги, в том числе лабораторная диагностика, процедуры и манипуляции по перечню, определяемому уполномоченным органом.
За прошедший период 2021 года на амбулаторном уровне в рамках ОСМС оказано 1 214 789 консультативно-диагностических услуг на сумму 2,2 млрд. тенге, из них проведено лабораторных и инструментальных методов исследования 937 753 на сумму 1,2 млрд тенге, скрининговых исследований 38 841 на сумму — 89,5 млн. тенге, 24 010 услуг мобильных бригад на сумму 154,4 млн. тенге. Дорогостоящих услуг КТ, МРТ только по онкопрограмме проведено 649 на сумму 12,6 млн. тенге.
Специализированная помощь в круглосуточных стационарах (в том числе высокотехнологичная), медицинская помощь в стационар замещающих условиях, а также услуги стационара на дому при заболеваниях, вызывающих ухудшение эпидемиологической ситуации в стране и в случаях подозрения на них, оказывается в 22 медицинских организациях, в том числе стационар замещающая помощь в 13 частных организациях. Кроме того, стационарная и стационар замещающая помощь, оказывается во всех районных больницах области. За 5 месяцев 2021 года медицинским работниками данных организаций оказана помощь 57 992 пациентам.
Внедрение обязательного социального медицинского страхования позволило увеличить число услуг восстановительного лечения и медицинской реабилитации. Фонд продолжает стимулировать развитие медицинской реабилитации, в том числе на амбулаторном уровне. Так, количество медицинских организаций, оказывающих реабилитационную помощь в СКО, за два года увеличилось в 2,7 раза, с 9 организаций, оказывающих услуги восстановительного лечения и реабилитации в 2018 году, до 25 клиник в 2021 году. За 5 месяцев 2021 года оказано 9 291 услуга на сумму 162,9 млн. тенге.
За январь-май 2021 года в области бесплатными лекарственными средствами обеспечены 99 576 человек, выписано 330 481 рецепт на сумму 3,2 млрд тенге, в том числе в рамках ОСМС обеспечено 5 939 человек на сумму 266,1 млн. тенге.
Вся проделанная работа медицинских организаций направлена на обеспечение качественного и доступного здравоохранения, формирование у населения приверженности к здоровому образу жизни, повышение качества медицинской помощи.
В канун дня медицинского работника Филиал по СКО НАО «Фонд социального медицинского страхования» поздравляет всю медицинскую общественность Северо-Казахстанской области с профессиональным праздником.
Профессия медицинского работника одна из самых ответственных и сложных в мире, особенно сейчас в это непростое для всего мира время. Но ни одно, даже самое новейшее оборудование не может заменить профессионализма медицинских работников, чуткого и доброго отношения к пациенту.
Уважаемые коллеги! В это непростое время вы постоянно находитесь на передовой, каждый день помогаете людям. Своей самоотверженностью и терпеливостью вы заслужили благодарность пациентов и уважение коллег по работе.
Особую благодарность выражаем ветеранам медицины, которые, отдав многие годы здравоохранению, сейчас находятся на заслуженном отдыхе. Хочется пожелать всем отличного здоровья, огромного счастья, удовлетворения от своей работы, удовлетворенности пациентов и благополучия в жизни.
С праздником, дорогие коллеги, успехов и всего самого доброго!
Филиал по СКО НАО «Фонд социального медицинского страхования»

ПРЕСС-РЕЛИЗ
Какая медпомощь оказывается пациентам с социально значимыми заболеваниями?
В Фонд социального медицинского страхования часто поступают вопросы от граждан с социально значимыми заболеваниями. В этой связи Фонд подготовил подробные разъяснения о порядке оказания медицинской помощи этим пациентам.
Что такое социально значимые заболевания?
Это заболевания, которые в силу своей распространенности в обществе вызывают наибольшую смертность и инвалидизацию населения. Поэтому в системе здравоохранения важное значение уделяется их диагностике и лечению.
В Казахстане в утвержденный перечень социально значимых заболеваний (СЗЗ) вошли следующие:
- Туберкулез
- Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ)
- Хронические вирусные гепатиты и цирроз печени
- Злокачественные новообразования
- Сахарный диабет
- Психические, поведенческие расстройства (заболевания)
- Детский церебральный паралич
- Острый инфаркт миокарда (первые 6 месяцев)
- Ревматизм
- Системные поражения соединительной ткани
- Дегенеративные болезни нервной системы
- Демиелинизирующие болезни центральной нервной системы
- Орфанные заболевания.
Что включает медицинская помощь для граждан с СЗЗ?
Медицинская помощь, предоставляемая гражданам, страдающим социально значимыми заболеваниями, включает медицинские услуги диагностики, лечения, динамического наблюдения.
Важно понимать, что медицинские услуги оказываются пациентам с СЗЗ по основному заболеванию в рамках ГОБМП, то есть, если им установлен диагноз и они состоят на диспансерном учете по социально значимому заболеванию в своей поликлинике. Таким образом, для корректировки проводимой терапии или при обострении хронического заболевания, медуслуги предоставляются в ГОБМП и доступны людям, не имеющим статуса страхования в системе ОСМС.
Однако для постановки на диспансерный учет требуются диагностические процедуры и консультации специалистов, которые включены в пакет ОСМС. Исходя из этого, первичная диагностика для установления социально значимого заболевания, диагностика других заболеваний, в том числе сопутствующих при уже подтвержденном социально значимом заболевании, проводится в системе ОСМС, то есть для ее прохождения необходимо быть застрахованным.
Какая медпомощь предусмотрена для пациентов с СЗЗ?
Медицинская помощь гражданам, страдающим социально значимыми заболеваниями, предоставляется в следующих формах:
- в амбулаторных условиях;
- в стационарных условиях;
- в стационарозамещающих условиях.
Как пациенту устанавливается СЗЗ?
Если участковый врач (ВОП, терапевт или педиатр) наблюдает у пациента признаки одного из социально значимых заболеваний, то он направляет его к соответствующему профильному специалисту (врачу узкого профиля, психологу) на консультацию. При этом консультации узких специалистов относятся к пакету ОСМС, поэтому для получения этой услуги необходим статус застрахованного, исключение составляют подозрения на туберкулез и ВИЧ-инфекции, диагностика которых проводится в ГОБМП и доступна незастрахованным пациентам. Врач, при наличии показаний, направляет на диагностику – это могут быть консультации других профильных специалистов, инструментальные и лабораторные исследования. После подтверждения диагноза участковый врач ставит на диспансерный учет пациента, и он получает необходимую медицинскую помощь.
На уровне поликлиники граждане, страдающие социально значимыми заболеваниями, могут получить услуги диагностики и амбулаторное лечение, им проводится непрерывное диспансерное наблюдение.
При наличии показаний специалист может направить пациента в медицинскую организацию с круглосуточным или дневным наблюдением.
Положены ли пациентам с СЗЗ бесплатные лекарства?
Пациенты с определенными социально значимыми заболеваниями обеспечиваются лекарственными средства и медицинскими изделиями в рамках ГОБМП и в системе ОСМС на амбулаторном уровне, в том числе при:
- туберкулезе;
- ВИЧ-инфекции;
- хроническом вирусном гепатите С, включая стадию цирроза печени;
- вирусном гепатите В;
- сахарном диабете;
- онкологических заболеваниях;
- ишемической болезни сердца;
- протезировании клапана сердца;
- психических заболеваниях;
- церебральном параличе;
- реактивном артрите;
- аутоиммунных заболеваниях и иммунодефицитных состояниях;
- узелковом полиартрите;
- болезни Альцгеймера;
- болезни Бехчета;
- болезни Крона;
- мукополисахаридозе и некоторых других орфанных заболеваниях.
Пациенты обеспечиваются лекарствами в зависимости от степени и стадии заболевания. Подробнее узнать о полагающихся бесплатных препаратах можно в Перечне лекарственных средств и медицинских изделий, утвержденном приказом Министра здравоохранения №666 от 29 августа 2017 года.
Можно ли пройти реабилитацию пациентам с СЗЗ?
Пациенты, страдающие социально значимыми заболеваниями, могут пройти медицинскую реабилитацию на общих основаниях по перечню заболеваний, подлежащих реабилитации.
Для получения услуг реабилитации или восстановительного лечения необходимо обратиться к участковому врачу, который направит на консультацию к реабилитологу и мультидисциплинарной группе специалистов для определения необходимости и эффективности реабилитации.
Медицинская реабилитация входит в пакет ОСМС, поэтому для ее прохождения нужно быть застрахованным.
Обеспечение доступности
Ответственность за организацию медпомощи и доступности медицинских услуг в регионе несут местные исполнительные органы, то есть акиматы. Для этого в их структуре предусмотрены управления здравоохранения, которые непосредственно контролируют получение медпомощи в регионе населением, доступность, полноту и качество ее предоставления медорганизациями. Также управления здравоохранения обязаны информировать население региона о распространении социально-значимых заболеваний и особо опасных инфекций.
Медико-социальная помощь при социально значимых заболеваниях входит в комплексный подушевой норматив и предоставляется пациентам в поликлинике по прикреплению.
Если вам отказывают в предоставлении медицинской помощи при социально значимом заболевании, необходимо обращаться в Службу поддержки пациентов при поликлинике для защиты своих прав. Если добиться понимания там не удалось, то можно обратиться в Фонд социального медицинского страхования по имеющимся каналам связи: мобильное приложение Qoldau 24/7, Единый контакт-центр 1406, SaqtandyrýBot в Telegram, официальный сайт fms.kz
Пресс-служба филиала по СКО НАО «Фонд социального медицинского страхования»